ÖZET:
Bu odaklanmış güncellemede Amerikan Kalp Derneği, zehirlenmeye bağlı kalp durması, solunum durması ve dirençli şok geçiren hastaların resüsitasyonu için güncellenmiş kılavuzu sunmaktadır. Yapılandırılmış kanıt incelemelerine dayanarak, benzodiazepinler, β-adrenerjik reseptör antagonistleri (β-blokerler olarak da bilinir), L tipi kalsiyum kanalı antagonistleri (genellikle kalsiyum kanal blokerleri olarak adlandırılır), kokain, siyanür, digoksin ve ilgili kardiyak glikozitler, lokal anestezikler, methemoglobinemi, opioidler, organofosfatlar ve karbamatlar, sodyum kanalı antagonistleri (sodyum kanalı blokerleri olarak da adlandırılır) ve sempatomimetikler. Venoarteriyel ekstrakorporeal membran oksijenasyonunun kullanımına ilişkin öneriler de verilmektedir. Bu kılavuzlarda atropin, benzodiazepinler, kalsiyum, digoksin spesifik immün antikor fragmanları, elektriksel uyarı, flumazenil, glukagon, hemodiyaliz, hidroksokobalamin, hiperbarik oksijen, insülin, intravenöz lipid emülsiyonu, lidokain, metilen mavisi, nalokson, pralidoksim, sodyum bikarbonatın rolü tartışılmaktadır. Belirli kritik zehirlenmelerin tedavisi için de sodyum nitrit, sodyum tiyosülfat, vazodilatörler ve vazopresörler ile ilgili bilgiler sunulmaktadır.
Zehirlenme Nedenli Kardiyak Arrest Gelişmiş veya Hayatı Tehdit Eden Zehirlenmesi Olan Hastaların Yönetimine Yönelik En Önemli 10 Eve Dönüş Mesajı
1.Zehirlenmeye bağlı kardiyak arrest ve yaşamı tehdit eden toksisitenin tedavisi, etkili temel ve ileri yaşam desteğinin yanı sıra çoğu zaman antidotlar ve venoarteriyel ekstrakorporeal membran oksijenasyonu gibi çoğu klinisyenin sıklıkla kullanmadığı özel tedavileri gerektirir. Tıbbi bir toksikologla zamanında konsültasyon, klinik toksikolog veya bölgesel zehir merkezi hızlı ve etkili tedaviyi kolaylaştırır.
2. Opioid doz aşımı, Kuzey Amerika’da zehirlenmeye bağlı kalp durmasının önde gelen nedeni olmaya devam etmektedir. Nalokson uygulaması solunum durmasını tersine çevirerek kalp durmasına ilerlemeyi önleyebilir.
3. Hayatı tehdit eden β-bloker ve kalsiyum kanal blokörü zehirlenmesi olan hastaların tedavisinde erken dönemde yüksek doz insülin tedavisi önerilmektedir.
4. Kokain veya diğer sodyumun kanal engelleyiciler neden olduğu hayatı tehdit eden disritmilerin tedavisi için sodyum bikarbonat ilavesiyle standart ileri yaşam desteği uygundur.
5. Siyanür zehirlenmesinden şüpheleniliyorsa doğrulama testini beklemeyin. Hemen hidroksokobalamin (tercih edilir) veya sodyum nitrit artı sodyum tiyosülfat ile tedavi edin.
6. Digoksin spesifik immün antikor fragmanlarının uygulanması, digoksin zehirlenmesinden kaynaklanan yaşamı tehdit eden aritmileri tersine çevirebilir.
7. Özellikle bupivakainden kaynaklanan yaşamı tehdit eden lokal anestezik toksisitesinin resüsitasyonunda %20 intravenöz lipid emülsiyonunun kullanılması etkili olabilir.
8. Sempatomimetik zehirlenmesi nedeniyle şiddetli ajitasyonu olan hastalarda hipertermi ve asidozu yönetmek, rabdomiyoliz ve yaralanmayı önlemek ve diğer tedavilerin değerlendirilmesine olanak sağlamak için sedasyon gerekir.
9. Flumazenil, benzodiazepin zehirlenmesinden kaynaklanan merkezi sinir sistemini ve solunum depresyonunu tersine çevirir, ancak önemli riskler ve kontrendikasyonlar kullanımını sınırlamaktadır.
10. Venoarteriyel ekstrakorporeal membran oksijenasyonu, diğer tedavi önlemlerine dirençli kardiyojenik şok veya disritmisi olan hastalar için hayat kurtarıcı olabilir. Venoarteriyel ekstrakorporeal membran oksijenasyonu uygulaması zaman aldığından diğer tedavilere iyi yanıt vermeyen hastalarda işleme erken başlanmalıdır.
Giriş
Nisan 2021’de sona eren 12 aylık dönemde, Amerika Birleşik Devletleri’nde 100.000’den fazla kişi zehirlenme ve aşırı dozda uyuşturucudan öldü; bu, önceki yıla göre %28,5 artış gösterdi. Bu ölümlerin yüzde doksanı kasıtsızdı. Her ne kadar bu ölümlerin çoğunluğu (75.673) opioid doz aşımına atfedilmiş olsa da, diğer toksinlerden kaynaklanan zehirlenmeler önemli sayıda can kaybına yol açmaya devam ediyor.
Kardiyak arest, dirençli şok veya yakın kalp durması tehdidi oluşturan diğer durumlar olarak tanımlanan kritik zehirlenmeli hastaların yönetimi, genellikle standart resüsitasyondan farklıdır. Örneğin hastalar, atropine, standart vazopresörlere veya kalp piline yanıt vermeyen ancak β-adrenerjik reseptör antagonisti (diğer adıyla β-bloker) veya kalsiyum kanalı antagonisti (diğer adıyla kalsiyum kanal blokeri [CCB]) zehirlenmesinden dolayı gelişen hipotansiyonda yüksek doz insülin gibi hedefe yönelik tedavilere uygundur. Siyanür zehirlenmesinin mitokondriyal inhibisyonu, kalp ve beyindeki hücresel adenozin trifosfat konsantrasyonlarını eski haline getirmek için hidroksokobalamin gibi spesifik antidotlar gerektirir. Zehirlenen hastalar, venoarteriyel ekstrakorporeal membran oksijenasyonu (VA-ECMO) gibi ekstrakorporeal yaşam destek teknikleri için ideal adaylardır çünkü geçici dolaşım desteği, zehir renal eliminasyon, hepatik eliminasyon, hemoperfüzyonu veya hemodiyaliz gibi ekstrakorporeal eliminasyon teknikleri ile uzaklaştırılıncaya kadar hayatta kalma için bir köprüdür.
- KAPSAM
Bu kılavuzlar öncelikli olarak kasıtlı ve kasıtsız aşırı dozda ilaç kullanımı, kimyasallara maruz kalma ve ilaç-ilaç etkileşimleri de dahil olmak üzere zehirlenme nedeniyle kritik durumda olan yetişkinleri ve çocukları tedavi eden Kuzey Amerikalı sağlık uzmanları için tasarlanmıştır. En iyi terim olmamasına rağmen, dilin tutarlılığı açısından, aşırı dozun genel kabul görmüş terim olduğu opioidler bölümü hariç olmak üzere, bu kılavuzda zehirlenme terimini kullanıyoruz. Kardiyak arest geçiren hastaların tedavisine yönelik önerilere ek olarak, bu kılavuzlar solunum durması, dirençli hipotansiyon, kritik metabolik asidoz ve zehirlenmenin neden olduğu, etkili bir şekilde ele alınmazsa hızla kalp durmasına yol açabilecek diğer durumlara sahip hastalar için öneriler içerir.
Bu kılavuzlar hem yetişkin hem de pediatrik hastalar için temel yaşam desteği (BLS) ve ileri yaşam desteği (ALS) önerilerini içerir. Aksi belirtilmedikçe, burada önerilen müdahalelerin standart TYD ve ALS resüsitasyonuna ek olarak kullanılması amaçlanmaktadır. Bu tedavilerin çoğu hastane ortamı dışında pratik olmasa da, birçoğu acil tıbbi hizmetler tarafından başlatılabilir ve bazıları (örneğin aşırı dozda opioid için nalokson) standart TYD eğitimine dahil edilmiştir ve halktan kurtarıcılar için uygun olabilir. Bu kılavuzların konuya özel referanslar ve zehirlenme tedavisinde yerel ve bölgesel uzmanların tavsiyeleriyle birlikte kullanılması amaçlanmıştır.
Bu tavsiyeler, kritik zehirlenmelere yönelik 2010, ve intravenöz lipid emülsiyonunun (ILE) rolüne ilişkin 2015 tavsiyelerinin son tam setinin yerine geçer . 2021’de yayınlanan bir AHA bilimsel beyanı da dahil olmak üzere 2020’den bu yana yayınlanan yeni literatürü inceledikten sonra, yazı grubu, ek açıklayıcı bilgilerle birlikte bu kılavuzlara dahil edilen opioid doz aşımı ile ilişkili resüsitasyon acil durumlarının yönetimine yönelik AHA’nın 2020 tavsiyelerini yeniden doğrulamaktadır.
2. TANIMLAR
Zehirlenme, hücresel hasara veya ölüme neden olan eksojen bir maddeye maruz kalma sonucu oluşan yaralanma olarak tanımlanabilir. Belirli zehirler hücresel fonksiyonun spesifik moleküler mekanizmasını bozar. Zehirlenmenin tedavisi, daha fazla maruz kalmanın önlenmesini, zehirin uzaklaştırılmasını (mümkünse), destekleyici bakımın sağlanmasını ve zehirin moleküler hedefi üzerindeki etkisini tersine çeviren veya atlayan ilaçların (antidotlar) uygulanmasını içerir. Bazı toksinler hücre ölümüne neden olur; diğerleri hastanın hayatta kalmasını tehdit edecek şekilde hücresel fonksiyona geçici olarak müdahale eder. Bazı durumlarda hayatta kalma ve iyileşme için ilacın uzaklaştırılmasına yönelik ekstrakorporeal tedaviler (örn. hemodiyaliz) veya kardiyovasküler destek (örn. VA-ECMO) gerekli olabilir.
Kritik derecede zehirlenmiş hastaların tedavisi ve stabilizasyonu çoğu zaman ilgili zehir bilinmeden önce gerçekleştirilmelidir. Hava yolu yönetimi, hemodinamik destek ve kritik hayati belirtilerin ve metabolik bozuklukların düzeltilmesini içeren zamanında ve etkili destekleyici bakım, zehirlenen hastanın bakımı için esastır ve toksik madde ve antidotal tedavinin belirlenmesinden önce gelir. Belirli bir zehirin hızlı laboratuvar tanımlaması çoğu hastanede çoğu potansiyel zehir için mevcut değildir. Çoğunlukla, olası bir zehir sınıfını geçici olarak tanımlamak ve ikincil bilgiler toplanırken tedavinin devam etmesine izin vermek için bir belirti ve semptom kombinasyonu (toksidrom) tanımlanabilir. Örneğin, merkezi sinir sistemi (CNS) depresyonu, miyozis ve apnesi olan bir hastada opioid zehirlenmesi olabilirken, yangından çıkarılan ve CNS depresyonu, bradikardisi ve yüksek plazma laktat konsantrasyonu olan bir hastada siyanür zehirlenmesi olabilir.
Bu kılavuzlarda sunulan önerilerin çoğu antidotların uygulanmasını içermektedir. Az sayıda antidot, RCT’ler veya doz bulma çalışmaları ile değerlendirilmiştir. Bunun yerine, çoğu panzehir için dozlama stratejileri hayvan çalışmalarından veya fizyolojik gerekçelerden elde edilmiştir ve insan gözlem çalışmalarında etkili olduğu bulunmuştur. Kritik zehirlenmelerden resüsitasyonda kullanılan seçilmiş antidotların bir listesi ve literatürde yaygın olarak kullanılan doz rejimleri verilmektedir. İdeal doz nadiren bilinir ve çoğu durumda eşit derecede iyi desteklenen alternatif dozlama stratejileri mevcuttur.
Amerika Birleşik Devletleri, Kanada ve dünyanın geri kalanının çoğunda, bölgesel zehir merkezleri, belirli zehirlenme vakalarının yönetimi için uzman tedavi rehberliği sağlayabilir. Amerika Birleşik Devletleri’nde faaliyet gösteren 55 zehir merkezinin her biri, zehirlenme resüsitasyonunda özel eğitim almış kurul onaylı tıbbi ve klinik toksikologlar tarafından desteklenmektedir. Amerika Birleşik Devletleri’nde herhangi bir eyalet veya bölgedeki zehir merkezine ulaşmak için tek bir telefon numarası (1-800-222-1222) mevcuttur. Kanada’da her eyalete özel zehir merkezi doğrudan aranabilir; https://infopoison.ca adresinde bir liste mevcuttur.
Bu kılavuzlar geleneksel resüsitasyon bakımına ek olarak sağlanması amaçlanan spesifik tedavi seçeneklerini sağlar ve değerlendirir. Aksi belirtilmediği sürece tüm hastalara, yerel kılavuzlara ve tedavi yerindeki mevcut kaynaklara uygun olarak standart hava yolu yönetimi, solunum desteği ve hipotansiyon, disritmi veya kalp durması tedavisi uygulanmalıdır.
3. BENZODİYAZEPİNLER
Giriş
Benzodiazepinler, anksiyete, uykusuzluk, nöbetler ve yoksunluk sendromlarını tedavi etmek için ve genel anestezi ve prosedürel sedasyonun bir bileşeni olarak yaygın olarak kullanılan sedatif-hipnotiklerdir. Benzodiazepinler, genellikle opioidler veya alkol gibi diğer CNS depresanlarıyla kombinasyon halinde, çok sayıda zehirlenmeye bağlı ölüme neden olmaktadır.
Benzodiazepin doz aşımı, GABA-A (gamma aminobütirik asit-A) reseptöründe agonist etkiler yoluyla CNS depresyonuna neden olur ve bunun sonucunda koruyucu hava yolu reflekslerinin kaybı yoluyla solunum yetmezliği ortaya çıkar. Bunu takip eden hipoksemi ve hiperkarbi doku hasarına ve ölüme neden olur. Benzodiazepin zehirlenmesi olan hastalar standart yaşam desteği önlemleriyle kolaylıkla tedavi edilebilir. Acil tedavi, açık hava yolu oluşturulmasını ve torba-maske ventilasyonunun sağlanmasını ve ardından uygun olduğunda endotrakeal entübasyonu içerir.
GABA-A reseptörü üzerindeki benzodiazepin bağlanma bölgesinde rekabetçi bir antagonist olan Flumazenil, CNS’yi ve solunum depresyonunu tersine çevirerek entübasyon ve mekanik ventilasyon ihtiyacını potansiyel olarak önler. Bununla birlikte, flumazenil uygulaması, benzodiazepin toleransı olan hastalarda dirençli benzodiazepin çekilmesini ve nöbetleri hızlandırabilir. Flumazenilin tetiklediği nöbetler, önceden nöbet bozukluğu olan hastalarda, başka risk faktörleri olmasa bile rapor edilmiştir. Flumazenil , sempatik tonusun benzodiazepin aracılı baskılanmasını ortadan kaldırır ve özellikle disritmojenik ilaçların (siklik antidepresanlar gibi) veya hipoksi varlığında supraventriküler taşikardi, ventriküler disritmiler ve asistol dahil olmak üzere disritmileri hızlandırabilir. Flumazenil, özellikle karışık doz aşımlarında solunum depresyonunu tamamen tersine çeviremeyebilir. Flumazenilin farklılaşmamış doz aşımı ile ilgili RKÇ’leri gerçekleştirildiği sırada, trisiklik veya tetrasiklik antidepresan (TCA) doz aşımı yaygındı; Flumazenil güvenliğine ilişkin güncel veriler eksiktir.
Çoklu ilaç doz aşımı yaygındır. Benzodiazepin doz aşımı, opioid doz aşımından şüphelenildiğinde naloksonun zamanında uygulanmasına engel olmamalıdır. Opioid katkılı yasa dışı uyuşturucuların varlığı göz önüne alındığında bu özellikle önemlidir.

Tavsiyeye Özel Destekleyici Metin
1.İzole benzodiazepin zehirlenmesi nadiren yaşamı tehdit eden hipoventilasyona veya hemodinamik dengesizliğe neden olur. Bu başvurularda eş zamanlı opioid, etanol veya diğer CNS depresan zehirlenmelerinin varlığını göz önünde bulundurun. Opioid zehirlenmesi daha yaygındır ve benzodiazepin zehirlenmesine göre daha belirgin solunum depresyonuna neden olur ve nalokson flumazenilden daha iyi bir güvenlik profiline sahiptir.
2.Flumazenil, bazı düşük riskli durumlarda (örneğin, pediatrik araştırma amaçlı yutulmalar ve prosedürel sedasyon sırasında iyatrojenik aşırı dozlar) ve yüksek riskli durumlar (örneğin, kronik benzodiazepin bağımlılığı ve diğer tehlikeli maddelerin birlikte yutulması) güvenilir bir şekilde dışlanabildiği durumlarda güvenlidir.
3.Flumazenil kalp ritmini doğrudan etkilemez veya spontan dolaşımı düzeltmez.
4.Benzodiazepin doz aşımı olduğu varsayılan hastalarda yapılan randomize klinik çalışmaların meta-analizinde, tek başına standart bakıma kıyasla flumazenil ile nöbetler ve aritmiler de dahil olmak üzere daha yüksek oranda ciddi yan etkiler meydana geldi. Flumazenilden kaynaklanan zararlar nadirdi ve çoğu durumda kolaylıkla tedavi edilebiliyordu. Flumazenilin riskleri, tıbbi geçmişi, madde kullanım geçmişi ve ilgili potansiyel zehir (ler)in bilinmediği, farklılaşmamış koma hastalarında muhtemelen faydayı aşmaktadır.
4. β-BLOKÖRLER
Giriş
β-Blokerler zehirlenmeden ölümlerin önde gelen nedenidir. Şiddetli β-bloker zehirlenmesi olan hastalarda bradikardi ve azalmış kalp kontraktilitesine bağlı olarak hipotansiyon gelişir.
Bazı β-blokörler ayrıca sodyum veya potasyum kanal blokajından kaynaklanan ritim bozukluklarına da neden olur. Bradikardi, β 1-adrenerjik reseptör üzerindeki doğrudan etkilerden kaynaklanmaktadır. Kardiyojenik, a1-adrenerjik reseptör antagonizmasından kaynaklanan vazodilatör veya multifaktöriyel olabilen hipotansiyon, sıklıkla vazopressör tedavisine dirençlidir. β-Bloker zehirlenmesi bazen hipoglisemi ile ilişkilidir, ancak bu ilişki karmaşıktır. Hipoglisemi, standart bakımın bir parçası olarak dekstroz takviyesiyle tedavi edilir.
Yaygın olarak kullanılan tedavi yöntemleri arasında atropin, glukagon, kalsiyum, vazopressörler, yüksek doz insülin ve ILE tedavisi yer alır. Bazı dirençli vakalarda VA-ECMO kullanılmıştır. β-bloker zehirlenmesine bağlı kalp durması için bu tedavilerin kullanımını değerlendiren hiçbir çalışma yoktur. Bu nedenle öneriler, ciddi β-bloker kaynaklı şok geçiren zehirlenmiş hastalarda yapılan çalışmalardan elde edilmiştir. Vazopressin, anjiyotensin II, amrinon, milrinon, metilen mavisi ve hidroksokobalamin gibi diğer adrenerjik olmayan vazopresörler, bir öneriyi destekleyecek yeterli kanıtla desteklenmemektedir.
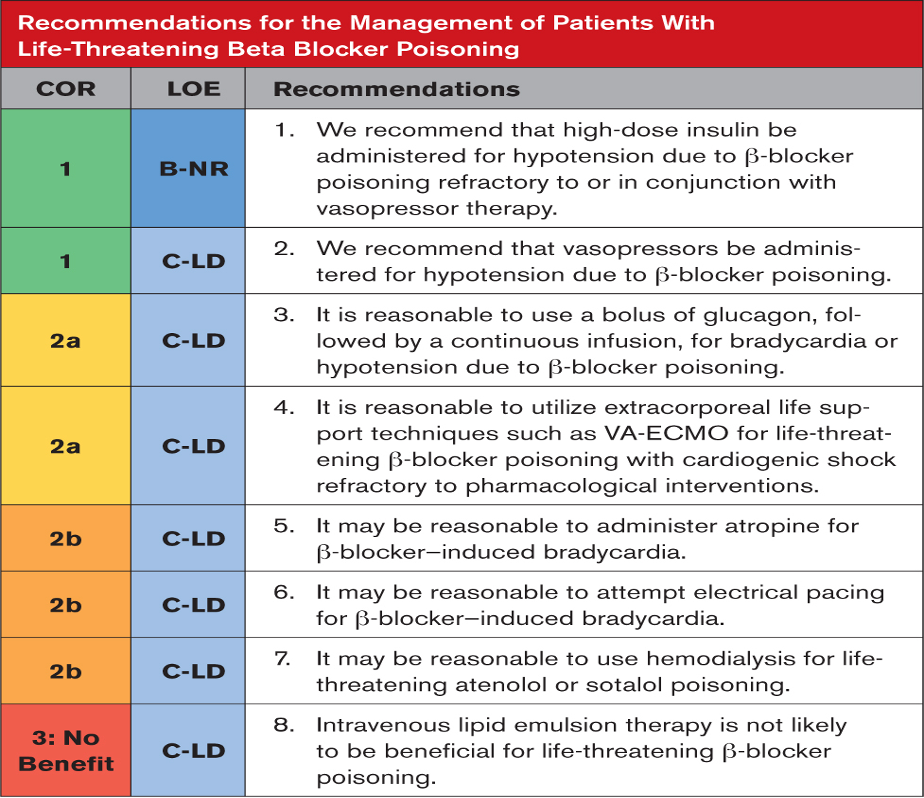
Tavsiyeye Özel Destekleyici Metin
- Yüksek doz insülin, β-bloker zehirlenmesinden kaynaklanan kardiyojenik şokta inotropiyi iyileştirir.Büyük bir kohort çalışması, yalnızca vazopresör tedavisine göre daha düşük vazokonstriktif komplikasyon oranları ile olumlu sonuçlar bildirmektedir. Bazı durumlarda, yüksek doz insülin tedavisi vazopressör koruyucu gibi görünmektedir ve insülin tedavisi azaltıldıktan veya durdurulduktan sonra vazopressöre dirençli hipotansiyonun tekrarlaması söz konusudur, ancak bu tutarlı bir şekilde rapor edilmemektedir. Dekstroz desteğiyle yapılan protokollü bakım, hipoglisemi riskini azaltır. Hipokalemi ve hacim yüklenmesi ek endişelerdir.
- İnotropların ve vazopresörlerin başarılı kullanımı, vaka raporlarının, vaka serilerinin ve hayvan çalışmalarının yakın tarihli sistematik incelemesinde açıklanmıştır. Kolayca temin edilebildikleri ve hızlı etki gösterdikleri için vazopresörler neredeyse her zaman β-blokörlerin neden olduğu hipotansiyonun ilk tedavisidir.
- İntravenöz glukagon, vaka raporlarında kontraktiliteyi artırdı ve hemodinamiği iyileştirdi, toksik olmayan bir esmolol dozu içeren bir insan denemesi, ve bazı β-bloker zehirlenmesi vaka serileri 12 , ancak diğerlerinde bu durum geçerli değil. Kullanılan dozlar hipoglisemiyi tedavi etmek için kullanılan dozlardan daha yüksektir. Bolusla birlikte kusma yaygındır ve hızlı taşifilaksi tarif edilir.
- Vaka raporlarına, vaka serisine ve gözlemsel çalışmalara dayanarak VA-ECMO, maksimum destekleyici bakıma dirençli kalıcı kardiyojenik şoku (pompa arızası) olan hastalar için hayat kurtarıcı olabilir.
- Kalp atış hızı ve kan basıncında iyileşme ile ilişkili olan atropin kullanımını açıklayan yalnızca vaka raporları mevcuttur.
- Yakın zamanda yapılan sistematik bir inceleme, kalp pili tedavisine tutarsız yanıt verildiğini gösterdi. Elektriksel ve mekanik yakalama her zaman başarılı değildir ve mekanik yakalamaya rağmen hipotansiyon devam edebilir. Farmakoterapiyi optimize etmeye yönelik girişimler, harici veya dahili uyarıya verilen yanıtı iyileştirebilir
- Atenolol veya sotalol nedeniyle kritik zehirlenmesi olan ve böbrek yetmezliği olan hastalarda yapılan gözlemsel çalışmalar, hemodiyaliz kullanımından sonra klinik iyileşme bildirmiştir.Nadolol’ün de diyalize tabi tutulabileceği düşünülmektedir ancak klinik veriler eksiktir
- ILE’nin kullanımı, β-bloker zehirlenmesi olan hastaların vaka raporlarında ve gözlemsel çalışmalarında açıklanmaktadır. Oral β-bloker doz aşımı olan hastalara ILE uygulandığında VA-ECMO filtrelerinin tıkanması, pankreatit ve ani kardiyovasküler kollaps gibi yan etkiler rapor edilmiştir. Retrospektif bir çalışmada ILE tedavisinden bir fayda bulunamadı. Mevcut kanıta dayalı öneriler, β-bloker zehirlenmesinde ILE’nin rutin kullanımına karşı tavsiyelerde bulunmaktadır.
5. KALSİYUM KANAL BLOKÖRLERİ
Giriş
L tipi kalsiyum kanalının antagonistleri (genellikle CCB’ler olarak adlandırılır) 2 farmakolojik sınıfa ayrılır: dihidropiridinler (örn., nifedipin, amlodipin) ve nondihidropiridinler (örn., diltiazem, verapamil). Terapötik dozlarda, dihidropiridin olmayanlar, sinoatriyal ve atriyoventriküler düğümler de dahil olmak üzere kalp dokusu üzerinde daha belirgin etkilere sahip olup negatif kronotropiye neden olurken, dihidropiridinler periferik vazodilatasyona neden olur. Terapötik dozlar aşıldığında bu ayrımlar sıklıkla kaybolur ve hastalar bradikardi, vazodilatasyon veya inotropi kaybı nedeniyle şiddetli şokla başvururlar. KKB’lerin sıklıkla sürekli salınımlı formlarda (diltiazem, verapamil, nifedipin) reçete edildiği veya yarı ömürlerinin uzun olduğu (amlodipin) göz önüne alındığında, uzun süreli etkiler yaygındır. Sonuç olarak, CCB’ler zehirlenmeden ölümlerin önde gelen nedenidir. Yaygın olarak kullanılan tedavi yöntemleri arasında atropin, kalsiyum, vazopresörler, yüksek doz insülin tedavisi, nitrik oksit inhibitörleri (örn. metilen mavisi) ve ILE tedavisi yer alır. Dirençli vakalarda VA-ECMO gibi ekstrakorporeal yaşam destekleri kullanılabilir. Bu tedavilerin kalp durması veya dirençli şok bağlamında kullanımını hiçbir randomize kontrollü klinik çalışma değerlendirmemiştir. Bu nedenle öneriler ciddi şekilde zehirlenen hastalardaki düşük kaliteli verilerden elde edilmektedir. Vazopressin, anjiyotensin II, amrinon, milrinon ve hidroksokobalamin gibi diğer adrenerjik olmayan vazopresörler, bir öneriyi destekleyecek yeterli kanıtla desteklenmemektedir.
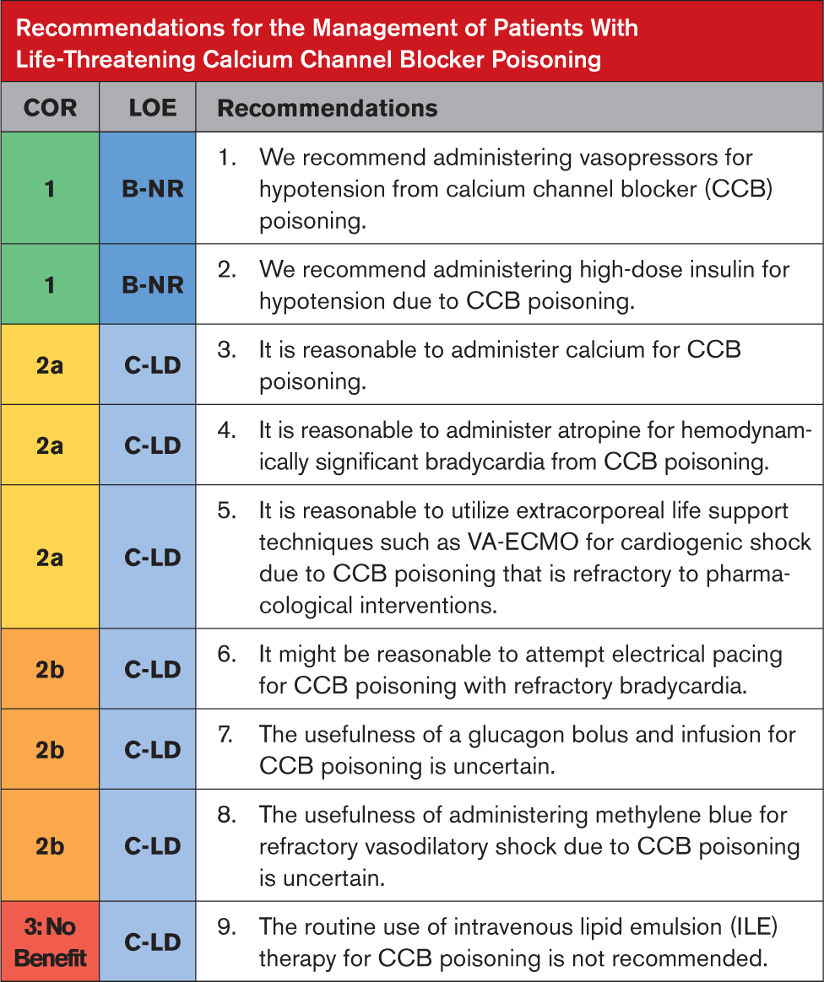
Tavsiyeye Özel Destekleyici Metin
- CCB’nin neden olduğu şoka sahip birçok hastaya vazopressör tedavisi uygulanır. Büyük bir retrospektif vaka serisi, vazopressörlerin (yetişkinlerde en yaygın olarak 100 µg/dakikaya kadar dozlarda norepinefrin) birincil kullanımıyla mükemmel sağkalım oranları ve düşük iskemik komplikasyon oranları gösterdi. Bu serideki üç hastada vazopressör tedavisinden önce kalp durması yaşandı. Vazopresör seçimine rehberlik edecek hiçbir kanıt yoktur.
- Yüksek doz insülin uygulaması, CCB zehirlenmesinden kaynaklanan ciddi kardiyojenik şoklu hastalarda inotropiyi iyileştirir. Büyük bir vaka serisinde, yalnızca vazopresör tedavisine göre daha düşük vazokonstriktif komplikasyon oranlarıyla birlikte olumlu sonuçlar bildirildi. Kardiyak arest sonrasında bile hayatta kalma rapor edilmiştir. Protokollü bakım hipoglisemi riskini azaltır. Hipokalemi ve hacim yüklenmesi ek endişelerdir.
- Şiddetli KKB toksisitesi için kalsiyum monoterapisine ilişkin mevcut literatür sınırlıdır. Kalp atış hızı, kan basıncı ve iletim anormalliklerinde iyileşmeler rapor edilmiştir; ancak çoğu hasta ek tedavilere ihtiyaç duyar. 1 vaka serisinde, yüksek dozda kalsiyum glukonatın (normalin iki katına kadar iyonize kalsiyum konsantrasyonlarını hedefleyen) düşük dozlardan daha etkili olduğu ortaya çıktı.
- Atropin, KKB zehirlenmesi de dahil olmak üzere bradikardili hastalarda birinci basamak tedavi olarak yaygın şekilde kullanılır. Tedavi başarısızlıkları rapor ediliyor.
- CCB doz aşımından sonra dirençli kardiyojenik şoku olan hastalarda VA-ECMO kullanımı, %77 gibi yüksek bir hayatta kalma oranlarının bildirildiği vaka serilerinde anlatılmıştır. Mümkünse, VA-ECMO, maksimum destekleyici bakıma dirençli, kalıcı kardiyojenik şoku (pompa arızası) olan hastalar için hayat kurtarıcı olabilir.
- Çok sayıda vaka raporu, KKB zehirlenmesinden sonra bradidisritmileri ve hemodinamik dengesizliği olan hastalar için elektriksel pacing’in kullanımını açıklamaktadır. Sonuçlar karışık.Elektriksel pacing hemodinamik olarak önemli bradidisritmileri olan hastalar için makul olabilir, ancak özellikle tam atriyoventriküler nodal blokajı veya vazodilatör şoku olan hastalarda her zaman etkili değildir.
- Glukagonun ciddi CCB zehirlenmesinde yardımcı tedavi olarak kullanıldığı rapor edilmiştir.Bildirilen yanıt oranları değişkendir; kusma yaygındır ve hızlı taşiflaksi meydana gelebilir.
- Bir nitrik oksit sentaz inhibitörü olan metilen mavisi, vaka serilerinde ve vaka raporlarında, CCB doz aşımından sonra (öncelikle amlodipin içerir) dirençli vazodilatör şokun tedavisinde etkili bir yardımcı olarak tanımlanmaktadır. Ancak yanıtlar karışıktır ve etkiler geçici olabilir.
- Geniş bir retrospektif çalışma, KKB zehirlenmesinde ILE tedavisinden bir fayda bulamadı.Deneysel ve klinik veriler, ILE’nin lipofilik ilaçların gastrointestinal sistemden emilimini arttırdığını ve potansiyel olarak oral doz aşımından kaynaklanan zehirlenmeyi kötüleştirdiğini göstermektedir. Sonuç olarak kanıta dayalı öneriler, KKB zehirlenmesinde ILE’nin rutin kullanımına karşı tavsiyelerde bulunmaktadır. Diğer yöntemlerin başarısız olduğu ve kalp durması veya periarrest durumunda olan hastalarda ILE’nin bir rolü olup olmadığı belirsizdir.
6. KOKAİN
Giriş
Kokain toksisitesine sempatik sinir sistemi etkileri, CNS uyarımı ve lokal anestezik (LA) etkileri neden olur. Kokain taşikardi, hipertansiyon, hipertermi, terleme, psikomotor aktivitede artış ve nöbetlerle kendini gösteren sempatomimetik bir toksidrom üretir. 1 Kokain, katekolamin geri alım inhibisyonu yoluyla taşikardiyi (postsinaptik β-adrenerjik reseptör agonizmi) ve hipertansiyonu (periferik postsinaptik α-adrenerjik reseptör agonizmi) indükler. Ayrıca norepinefrin, epinefrin, dopamin ve serotoninin geri alım blokajı, kokain zehirlenmesinin merkezi sinir sistemi ve nöropsikiyatrik semptomlarına neden olur.
Kokainin elektrokardiyografik değişiklikleri ve disritmojenik özellikleri, kokainin kalpteki sodyum ve potasyum kanalları üzerindeki etkisinin bir sonucudur. Sodyum kanalı blokajı, kardiyak aksiyon potansiyelinin 0. evresinde iletkenliğin yavaşlamasına yol açar. Sonuç olarak hastalarda Vaughan-Williams Ia ve Ic ilaçlarında görülene benzer şekilde QRS uzaması ve geniş kompleks taşikardi gelişir. Kokain ayrıca kalpteki potasyum kanallarını bloke ederek QT aralığının uzamasına da neden olabilir. Diğer LA’lar gibi kokain de nöronal sodyum kanallarını bloke eder. Kokainin neden olduğu ritim bozuklukları arasında sürekli asistolik kalp durması ve nabızsız ventriküler taşikardi yer alır.
Benzodiazepinler, akut kokain zehirlenmesi olan hastalarda kan basıncının ve psikomotor ajitasyonun ilk tedavisinin temel dayanağı olmaya devam etmektedir. Ek olarak, kokaine bağlı şiddetli hipertansiyon ve göğüs ağrısı için CCB’ler, α1 – adrenerjik reseptör antagonistleri ve nitratlar kullanılabilir. Bu tedaviler kalp durmasıyla ilgili değildir.
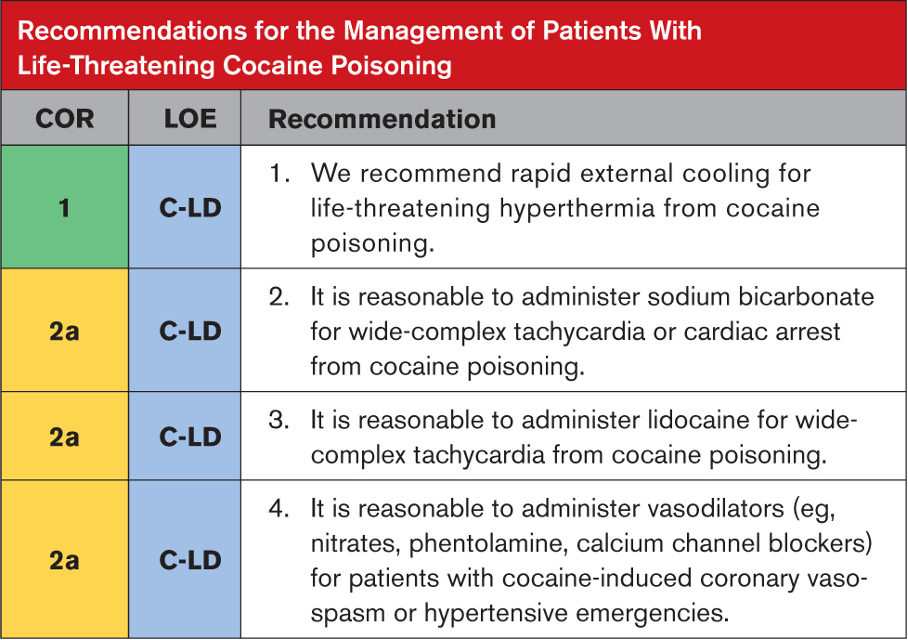
Tavsiyeye Özel Destekleyici Metin
- Kokain zehirlenmesinde hipertermi hızla yaşamı tehdit edebilir. Evaporatif veya daldırmalı soğutma yöntemleri, sıcaklığı soğutma battaniyelerinden, soğuk paketlerin uygulanmasından veya endovasküler soğutma cihazlarından daha hızlı azaltır.
- Retrospektif gözlemsel çalışmalar ve vaka raporları şiddetli kokain zehirlenmesinden kaynaklanan geniş kompleks taşikardiyi tedavi etmek için hipertonik sodyum bikarbonat çözeltilerinin başarılı kullanımını açıklamaktadır. Yakın zamanda yayınlanan bir vaka raporunda, asistolik kalp durması ve bunu takip eden geniş kompleks Brugada paterni olan bir hastanın resüsitasyonunda sodyum bikarbonatın başarılı bir şekilde kullanıldığı anlatılmaktadır.
- İyi yürütülen hayvan çalışmaları, lidokainin, sodyum kanalında lidokain ve kokain arasındaki rekabetçi bağlanma yoluyla kokainin neden olduğu QRS uzamasını tersine çevirme yeteneğini göstermektedir. Lidokain ön tedavisi, farelerde kokain uygulamasından sonra ataksiyi, nöbetleri ve ölümü önler. İnsanlarda etkililiğe ilişkin kanıtlar vaka raporları ve küçük retrospektif çalışmalarla sınırlıdır. Lidokain uygulamasının kokainin neden olduğu miyokard enfarktüsü olan hastalarda güvenli olduğu gösterilmiştir. Kokaine bağlı kalp durması için lidokain kullanımı vaka raporlarıyla desteklenmektedir.
- İnsan klinik çalışmaları, kokain kaynaklı koroner vazospazmı olan hastalarda vazodilatörler (fentolamin, nitratlar, verapamil) ile tedavi sonrasında koroner kan akışında ve miyokardiyal oksijen sunumunda iyileşmeler olduğunu göstermektedir. Bu çalışmalara kalp durması veya periarrest durumları olan hastalar dahil edilmemiştir. Kokainden dolayı dirençli iskemisi olan hastalar fentolamin ile başarılı bir şekilde tedavi edildi. Kokainin hayatı tehdit eden kardiyovasküler toksisitesini tedavi etmek için β-bloker kullanmanın güvenliği tartışmalıdır ve çalışmalar hem fayda hem de zarar göstermektedir.
7. SİYANÜR
Giriş
Siyanür genellikle mücevher temizleme, elektrokaplama, metalurji ve diğer endüstriyel ve laboratuvar işlemlerinde kullanılır. Siyanür ayrıca doğal olarak oluşan siyanojenlerin (örneğin, linamarin ve amigdalin) in vivo metabolizması yoluyla da serbest bırakılır. Yapı yangınlarında plastik, vinil, yün, ipek gibi nitrojen içeren ürünlerin tam yanmaması sonucu siyanür gazı açığa çıkar. Nadiren kriminal zehirlenmelerde veya intihar girişimlerinde siyanür kullanılır.
Siyanür mitokondride hücresel solunumu engeller. Siyanür zehirlenmesi olan hastalarda hızla kardiyovasküler kollaps, yüksek plazma laktat konsantrasyonlarıyla birlikte metabolik asidoz, zihinsel durum bozukluğu, nöbetler ve ölüm gelişebilir. Siyanür zehirlenmesinin siyanür konsantrasyonlarının laboratuvar ölçümüyle doğrulanması, klinik olarak gerçek zamanlı olarak nadiren mümkündür. Laboratuar çalışanlarında, endüstriyel işçilerde ve bina yangınlarına maruz kalan, kalp durması, zihinsel durum değişikliği, yüksek plazma laktat konsantrasyonları, şiddetli metabolik asidoz veya hipotansiyonla başvuran kişilerde ampirik tedavi düşünülmelidir. Karbon monoksit ve siyanürün eş zamanlı zehirlenmesi yaygındır.
Hidroksokobalamin (B12a vitamini ), toksik olmayan siyanokobalamin oluşturmak için eşmolar bazda siyanürü temizler. Alternatif olarak sodyum nitrit, hemoglobini methemoglobine oksitler, bu da daha sonra siyanürü bağlayarak siyanmethemoglobin oluşturur, ancak başka mekanizmalar da söz konusu olabilir.
Sodyum tiyosülfat, siyanür metabolizması için bir substrat görevi görerek minimal düzeyde toksik tiyosiyanat oluşturur. Bu süreç, hidroksokobalamin ve sodyum nitritin temizlenmesinden çok daha yavaştır. Sodyum tiyosülfat, hidroksokobalamin veya sodyum nitrit ile sinerjistik olarak çalışabilir. Bununla birlikte, hidroksokobalaminin tek başına (sodyum tiyosülfat olmadan) kullanımı ABD Gıda ve İlaç İdaresi tarafından onaylanmıştır ve birçok aşırı doz için yeterli görünmektedir.
Tipik olarak hidroksokobalamin, hızlı etki başlangıcı ve kullanım kolaylığı nedeniyle tercih edilir. Hidroksokobalaminin başlıca olumsuz etkileri geçici hipertansiyon, ciltte renk değişikliği, döküntü ve kolorimetrik laboratuvar testleriyle etkileşimdir. Sodyum nitrit uygulaması hipotansiyona neden olabilir ve methemoglobin oluşumu, duman inhalasyonundan kaynaklanan karbon monoksit zehirlenmesinin eşlik ettiği hastalarda oksijen taşıma kapasitesini kötüleştirebilir.
Çok az olumsuz etkisi olan sodyum tiyosülfat, siyanür temizleyici tedavilerden daha yavaş çalışır ancak özellikle siyanür alımından sonra veya sodyum nitrit kullanıldığında sinerjistik fayda sağlayabilir. Siyanür tedavilerini plaseboyla karşılaştıran insan klinik deneyleri yok, siyanür tedavi seçeneklerini tek başına veya kombinasyon halinde doğrudan karşılaştıran insan deneyleri yok ve insanlarda kalp durmasıyla ilgili hiçbir deney yok.
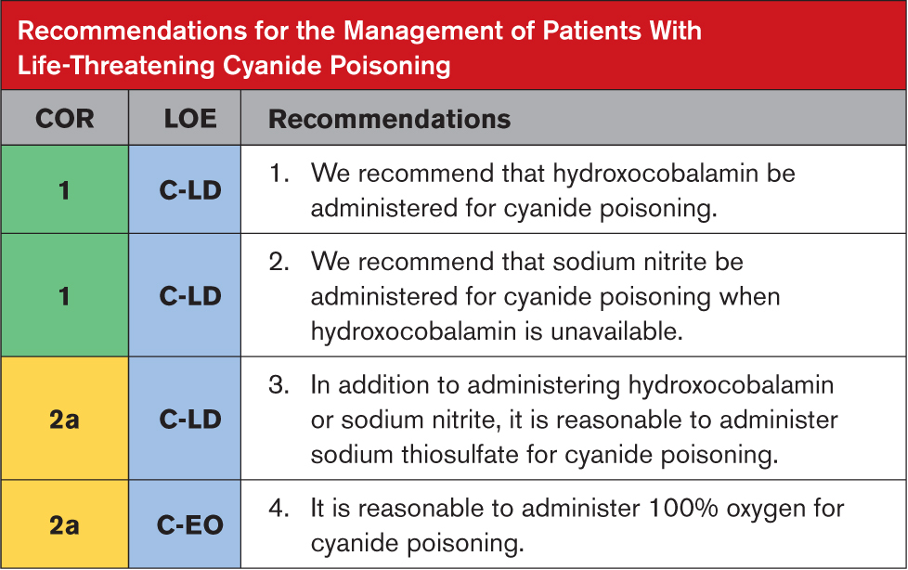
Tavsiyeye Özel Destekleyici Metin
- Yapı yangınlarına maruz kalan kişiler muhtemelen siyanür zehirlenmesine ilişkin en yaygın endişe kaynağını temsil etmektedir. Duman soluyan kişilerde karbon monoksit ve siyanür ile eş zamanlı zehirlenme sık görülür. Hidroksokobalamin hipotansiyona neden olmadığından veya oksijen taşıma kapasitesinin azalmasıyla ilgili endişeleri artırmadığından, siyanür zehirlenmesinden şüphelenilen hastalar için önerilen birincil tedavi hidroksokobalamindir.
- Sodyum nitrit, siyanür zehirlenmesini etkili bir şekilde tedavi eder ve özellikle karbon monoksit zehirlenmesi endişe verici olmadığında, hidroksokobalamin için uygun bir alternatiftir. Aşırı methemoglobin oluşumunu önlemek için çocuklarda ve anemisi olan hastalarda sodyum nitrit dozajının kesin olması gerekir; reçeteleme bilgileri spesifikasyonları listeler.
- Sodyum tiyosülfat, hidroksokobalamin veya sodyum nitrit ile birlikte verildiğinde siyanürün eliminasyonunu artırır. Sodyum tiyosülfatın etki mekanizmasının yaşamı tehdit eden zehirlenmelerde monoterapi olarak kabul edilemeyecek kadar yavaş olduğu düşünülmektedir.
- Hayvan çalışmaları, siyanüre özgü antidotların %100 oksijenle kombine edilmesinin fayda sağladığını göstermektedir. Hiçbir insan çalışması %100 oksijenin siyanür tedavisi olarak kullanımını incelememiştir, ancak hücresel solunumu bozan siyanür gibi hücresel bir zehir bağlamında normal kısmi oksijen basıncıyla bile tedavi olarak %100 oksijenin kullanılması mantıklıdır.
8. DİGOKSİN VE İLGİLİ KARDİYAK GLİKOZİTLER
Giriş
Kardiyak glikozit zehirlenmesine digoksin ve dijitoksin gibi ilaçlar, yüksük otu ve zakkum gibi bitkiler ve etnofarmasötik veya halüsinojen olarak yutulan bazı kurbağa zehirleri neden olabilir. Son yıllarda digoksin ve dijitoksin reçetelerinin azalmasına rağmen aşırı doz, istemsiz alım, ilaç-ilaç etkileşimleri ve renal klerensin azalmasına bağlı ilaç birikimi nedeniyle zehirlenmeler sık olmaya devam etmektedir. Kardiyak glikozit zehirlenmesi olan hastalarda gastrointestinal semptomlar, konfüzyon, hiperkalemi ve atriyoventriküler düğüm bloğu, ventriküler taşikardi, ventriküler fibrilasyon ve asistol dahil olmak üzere kardiyak iletim anormallikleri gelişebilir. Kardiyak glikozitler bir dizi yapısal olarak benzer kardiyoaktif steroid içermesine rağmen, çoğu veri digoksin zehirlenmesini içerir.
Digoksine spesifik immün antikor fragmanları (digoksin fragmanı antijen bağlama [Fab]), digoksine ve yapısal olarak benzer kardiyak glikozitlere bağlanır ve onları etkisiz hale getirir. Dünya çapında farklı doz rejimleri savunulmaktadır. Gözlemsel bir çalışma, kalp krizi geçiren hastalarda olası bir hayatta kalma avantajını desteklemektedir. Kardiyak arest için ideal ampirik doz bilinmemektedir ve muhtemelen digoksin zehirlenmesinde diğer kardiyak glikozitlerle karşılaştırıldığında farklılık göstermektedir.
Akut digoksin zehirlenmesi genellikle hiperkalemiye neden olur ve mevcut ALS ve pediatrik ALS kılavuzları hiperkalemi için kalsiyum uygulanmasını önermektedir. Hayvan çalışmaları, ex vivo çalışmalar ve vaka raporları, bu durumda kalsiyum uygulamasının miyokard tetanisi (taş kalp) nedeniyle kalp durmasına neden olabileceği endişesini artırmaktadır. Çoğunlukla kronik digoksin zehirlenmesi olan hastaları içeren retrospektif bir kohort çalışması ve domuzlarda yapılan bir çalışma, kalsiyum uygulamasının ne zararlı ne de yararlı olduğunu göstermektedir. Digoksin zehirlenmesi olan hastalarda kalsiyumdan kaynaklanan zarar riski niceliksel olarak belirlenmemiş olsa da, digoksin zehirlenmesindeki hiperkaleminin patofizyolojisinin diğer nedenlerden kaynaklanan hiperkalemiden farklı olduğu göz önüne alındığında, fayda sağladığına dair bir kanıt yoktur.
Hayvan verileri, hayatı tehdit eden yeni disritmilerin ortaya çıkma riski nedeniyle digoksinle zehirlenen hastalarda defibrilasyonla ilgili endişeleri artırdı. Kardiyak arest vaka raporları15-30 bazı vakalarda yanıt verdiğini, diğerlerinde yanıt olmadığını ancak yeni bir aritmi olmadığını gösterdi. Aksi yönde bir veri bulunmadığı takdirde, aşağıdaki tabloda ayrıntılı olarak belirtildiği gibi digoksin-Fab tedavisinin eklenmesiyle birlikte defibrilasyona yönelik standart ALS ve pediatrik ALS kılavuzları takip edilmelidir.
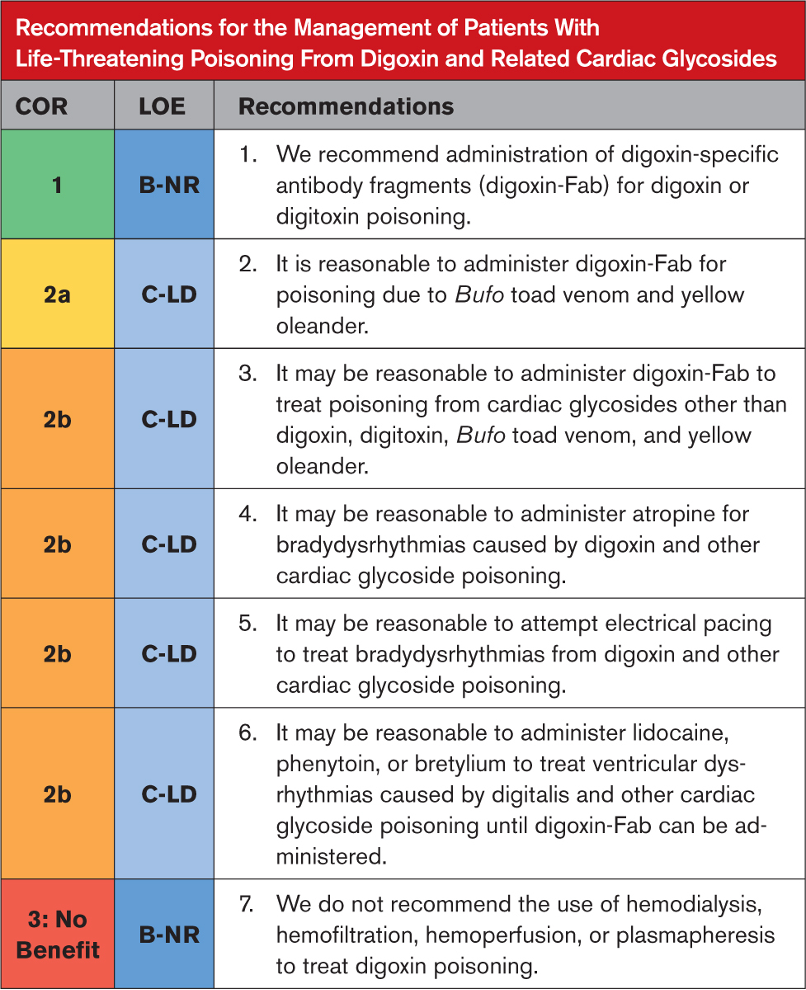
Tavsiyeye Özel Destekleyici Metin
- Gözlemsel çalışmalardan elde edilen veriler güncel bir sistematik incelemede sentezlenmiştir, digoksin-Fab uygulamasından sonra hayatı tehdit eden disritmilerin çözümlendiğini göstermektedir. Çoğu çalışma, çoğu durumda 30 ila 45 dakika içinde disritminin çözülmesiyle birlikte %50 ila %90’lık yanıt oranları rapor etmektedir. Digoksin veya dijitoksin zehirlenmesinden kaynaklanan kalp durmasını araştıran hiçbir RKÇ olmamasına rağmen, digoksin Fab ile tedavi edilen hastalar üzerinde yapılan gözlemsel bir çalışmada mükemmel sağkalım (56 hastanın 30’u, %54) rapor edilmiştir. Tedavi güvenli görünüyor.
- Sarı zakkum (Thevetia peruviana , aynı zamanda Cascabela thevetia olarak da bilinir) zehirlenmesi olan hemodinamik açıdan stabil hastalar arasında yapılan bir RKÇ, birçok vaka raporu ve vaka serisinde olduğu gibi, digoksin-Fab’a umut verici yanıt gösterdi . Bir Cochrane incelemesi şiddetli sarı zakkum toksisitesi olan hastalarda herhangi bir araştırma tespit etmedi. İn vitro çalışmalar bufadienolidler (Bufo kurbağa zehirinde bulunan kardiyak glikozitler ) ile digoksin-Fab arasındaki afiniteyi gösterdi, fare çalışması koruma gösterdi, ve yayınlanmış bazı vakalar belirgin yanıt gösterdi.
- Digoksin, dijitoksin, bufadienolidler ve sarı zakkum dışındaki kardiyak glikozitlerden kaynaklanan zehirlenmelerin tedavisinde digoksin-Fab kullanımını destekleyen veriler vaka raporlarıyla sınırlıdır.
- Yayınlanmış vaka raporları, kardiyak glikozit toksisitesinin neden olduğu bradikardili hastaların tedavisinde çeşitli etkilerle atropin kullanımını açıklamaktadır. Digitalis toksisitesi için atropini inceleyen hiçbir kohort çalışması veya randomize klinik çalışma yayınlanmamıştır.
- Aynı merkezden, digoksin-Fab’ın kullanılmaya başlanmasından önce yapılan iki gözlemsel çalışma bradidisritmileri olan dijital zehirlenmeli hastalarda (temel olarak kronik zehirlenme) transvenöz pacing ile ölüm oranının %20’den %13’e düştüğünü bildirmiştir. Vaka raporları ve vaka serileri, pacing’in tedaviyi geçici hale getirme rolünü desteklemektedir. Bununla birlikte, transvenöz pacing’den kaynaklanan iatrojenik komplikasyonlar yaygındır ve 1 seride hastaların %36’sında rapor edilmiştir. Bazı hastalar normalden daha yüksek bir akıma ihtiyaç duydu ve bazı durumlarda pacing kesintiden sonra başarıyla sürdürülemedi. Vaka raporları, immünoterapinin geciktiği veya digoksin-Fab’ın etki göstermesinin beklendiği senaryoda hız ayarlama rolünü desteklemektedir.
- Literatürdeki pek çok vaka, lidokain, fenitoin veya bretilyum gibi antidisritmik ilaçların, digoksin zehirlenmesinin neden olduğu ventriküler disritmileri çeşitli yanıtlarla tedavi etmek için kullanıldığını bildirmektedir. Ancak hiçbir yüksek kaliteli kohort çalışması veya randomize çalışma bunların etkisini değerlendirmemiştir. Bretilyum şu anda üretilmemektedir.
- Yakın zamanda yapılan sistematik bir inceleme, digoksinin geniş dağılım hacmi nedeniyle ekstrakorporeal tedavilerle iyi bir şekilde uzaklaştırılmadığını buldu.
9. LOKAL ANESTEZİK
Giriş
LA’lar, sinir iletimini bozmak ve ağrı sinyallerini engellemek için sodyum kanallarını geri dönüşümlü olarak bağlar. LA zehirlenmesi olan hastalar, “LA sistemik toksisite” (SON) adı verilen CNS ve kardiyovasküler semptomlardan oluşan bir grupla başvurur. CNS toksisitesi (LAST’li hastaların %77-89’u) nöbetleri (en sık), ajitasyon, senkop, dizartri, perioral uyuşukluk, konfüzyon, bilinç kaybı ve baş dönmesini içerir. Daha az yaygın olmasına rağmen, kardiyovasküler toksisite (LAST’lı hastaların %32-55’i) yaşamı tehdit edici olabilir. Vaka serisinde vakaların %12’sinde asistoli, %13’ünde ise ventriküler fibrilasyon veya ventriküler taşikardi meydana geldi.
LA’ların toksisitesi, lipofilik yan zincirleriyle ilişkili güce bağlı olarak değişir. Bupivakain, kardiyak sodyum kanallarına daha yüksek afinitesi ve bağlanma süreleri nedeniyle köpek modelinde ropivakain ve lidokainden daha güçlü bir kardiyotoksindir. Bupivakain ayrıca yeniden giriş disritmilerine neden olabilir, iletim yollarını baskılayabilir ve kalsiyum kanallarını bloke edebilir. Bupivakain zehirlenmesinin optimal tedavileri diğer LA’lardan farklı olabilir ve bu farklılıklar iyi anlaşılmamıştır.
Hem hipoksi hem de asidemi, hayvan modellerinde bupivakainin toksisitesini kötüleştirir. Asideminin ventilasyonu ve tedavisi kritik öneme sahiptir. Birçok LAST vaka raporu perioperatif olarak meydana geldi, erken ileri hava yolu yerleşimi içeriyordu ve ILE olmadan standart ALS ölçümleri yoluyla spontan dolaşımın geri dönüşü vardı. Standart ALS resüsitasyonuna ek olarak ILE’nin erken dönemde eklenmesi, hayvan modellerinde, vaka raporlarında ve gözlemsel çalışmalarda etkilidir. LAST için diğer farmakolojik müdahaleler (örn. hipertonik sodyum bikarbonat solüsyonları) ve mekanik destek (örn. VA-ECMO) kullanılmıştır, ancak bu müdahalelerin etkinliği belirsizliğini koruyor.
ILE için kanıta dayalı doz önerileri eksiktir. SON tedavisine yönelik hayvan çalışmalarının ve insan deneyimlerinin çoğunda %20 ILE kullanılmaktadır. 5 Bu dozu propofol (%10 ILE’de 10 mg/mL propofol içerir) ile yeniden üretme girişimleri muhtemelen derin hipotansiyona yol açacaktır.
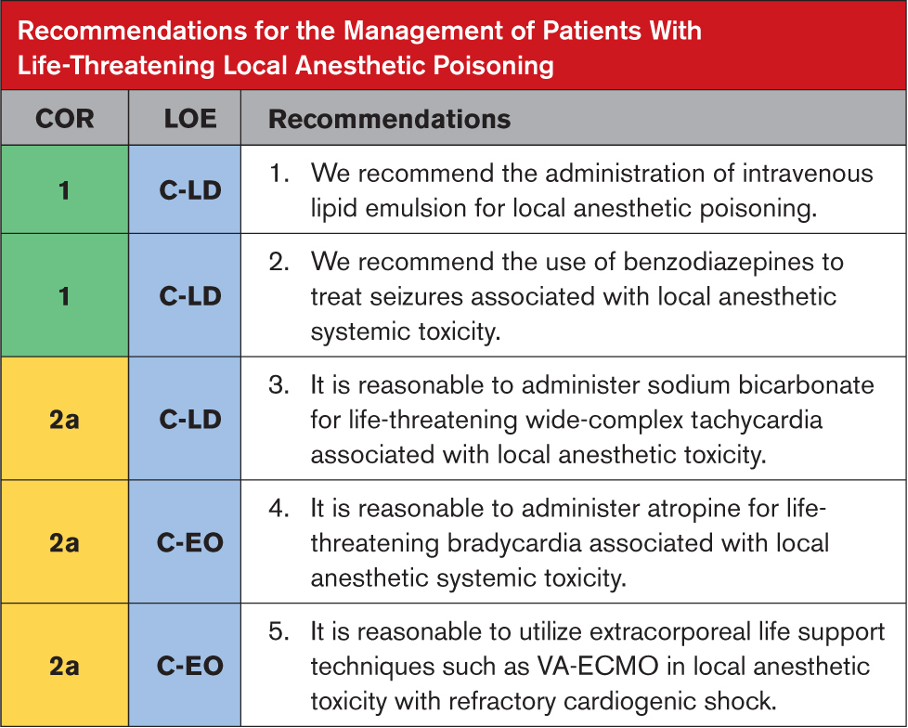
Tavsiyeye Özel Destekleyici Metin
- LAST hastalarına %20 ILE’nin erken uygulanması hayvan çalışmaları, vaka raporları, kayıt çalışmaları ve 1 küçük RKÇ ile desteklenmektedir. Hipoksi ve acideminin önlenmesiyle birlikte ILE uygulaması bu çalışmalarda başarılı resüsitasyona yol açmıştır. Ancak çalışmaların çoğu kontrolsüzdür. Tek RKÇ (n=16), hafif nörotoksisite oluşturacak şekilde dozlanan ve %20 ILE veya plasebo ile eş zamanlı uygulanan ropivakain ve levobupivakainin farmakolojisini ve tolere edilebilirliğini değerlendirdi. ILE’nin birlikte uygulanması, hem ropivakainin hem de levobupivakainin maksimum plazma konsantrasyonunu azalttı; nörolojik semptomlara neden olan LA dozunda istatistiksel bir fark yoktu. Çalışma, katılımcı sayısının az olması, temsili sonuçların kullanılması ve klinik farklılık bulunmaması nedeniyle ciddi şekilde sınırlıdır. ILE’nin kullanılmaya başlanmasından önce bir vaka serisinde LAST’ın ileri hava yolu yönetimi ile başarılı bir şekilde tedavi edildiği rapor edilmiştir.
- LAST’lı hastalar CNS toksisitesinden kardiyotoksisiteye hızla ilerleyebilir. LAST ile ilişkili nöbetler hipoksiyi ve asidemiyi kötüleştirebilir. Nöbet benzeri aktiviteyi durdurmak için benzodiazepinlerin uygulanması LA ile ilişkili kardiyotoksisiteyi önleyebilir ve sıklıkla terapötik rejimin bir parçası olarak rapor edilir.
- Sodyum bikarbonat uygulaması, LA’lar tarafından sodyum kanalı blokajının üstesinden gelebilir ve asitemiyi düzeltebilir. Sodyum bikarbonatın hipertonik formülasyonlarının kullanımını destekleyen kanıtlar, bupivakain toksisitesinde QRS kompleksi süresinin etkili bir şekilde kısaltıldığını gösteren terapötik bir rejimin10,14 ve 1 domuz RCT’sinin bir parçası olan vaka raporlarıyla sınırlıdır .
- Bradikardi LAST’ın en sık görülen kardiyovasküler belirtisidir. 1 Atropin olgu sunumlarında başarıyla kullanılmıştır.
- Çeşitli vaka raporları, LAST ve dirençli kardiyojenik şoklu hastalar için kardiyopulmoner bypass veya VA-ECMO gibi mekanik desteğin başarılı bir şekilde kullanıldığını tanımlamaktadır. Maalesef VA-ECMO’nun yaygın olarak bulunmaması bu müdahalelerin kullanımını sınırlamaktadır.
10. METHEMGLOBİNEMİ
Giriş
Edinilmiş methemoglobinemi, hemoglobin molekülündeki demiri demir (Fe 2+ ) durumundan ferrik (Fe 3+ ) durumuna oksitleyen bir oksidan stres etkenine maruz kalma sonrasında meydana gelir. Ferrik durumda, hemoglobin artık oksijeni uç organlara etkili bir şekilde bağlamaz ve iletmez. Methemoglobinemiye neden olabilen yaygın oksidan stres kaynakları arasında nitratlar, nitritler ve birçok farmasötik madde (örn. dapson, benzokain, fenazopiridin) yer alır. 1-9 Methemoglobinemili hastalar siyanotik ve esmer görünebilir ve nefes darlığı ve yorgunluktan şikayet edebilirler. Nabız oksimetresinde ölçülen oksijen satürasyonu ile arteriyel kan gazında hesaplanan oksijen satürasyonu arasında sıklıkla bir fark gözlenir. Orta derecede methemoglobinemi genellikle iyi tolere edilmesine rağmen şiddetli methemoglobinemi kardiyovasküler kollapsa ve ölüme yol açabilir.
Methemoglobinemi için en yaygın kabul gören tedavi, methemoglobin’i hemoglobine indirgeyen bir kofaktör görevi gören metilen mavisidir. Methemoglobinemi tedavisi için metilen mavisini değerlendiren randomize çalışma yoktur, ancak gözlemsel veriler metilen mavisi uygulamasından sonra tutarlı bir şekilde düzelme veya iyileşme olduğunu göstermektedir. Metilen mavisine ek olarak açıklanan diğer tedavi yöntemleri arasında kan değişimi, hiperbarik oksijen tedavisi ve askorbik asit yer almaktadır.
Kardiyak arest bağlamında methemoglobineminin tedavisini inceleyen hiçbir çalışma yoktur.

Tavsiyeye Özel Destekleyici Metin
- Gözlemsel çalışmalar ve yayınlanmış vaka raporları metilen mavisinin methemoglobinemiyi etkili bir şekilde tersine çevirdiğini tutarlı bir şekilde göstermektedir. Metilen mavisi, ABD nüfusunun yaklaşık %2’sinde mevcut olan glikoz-6-fosfat dehidrojenaz eksikliği olan hastalarda methemoglobinemiyi iyileştirmeyebilir veya hemolize neden olmayabilir. Glikoz-6-fosfat dehidrojenaz aktivite testi nadiren gerçek zamanlı olarak kullanılabilir.
- Methemoglobinemiyi tedavi etmek için kan değişimi başarıyla kullanılmıştır ve metilen mavisinin etkisiz olduğu hastalarda uygun olabilir.
- Hiperbarik oksijen tedavisi monoterapi olarak ve diğer tedavilerle birlikte kullanılmaktadır. Ancak methemoglobinemi konsantrasyonlarının azalması birkaç saate kadar gecikebilir. Kardiyopulmoner kollaps veya kalp durması durumunda kullanımı pratik olmayabilir.
- N-asetilsistein, gönüllülerde yapılan çift kör, çapraz geçişli bir çalışmada sodyum nitritin neden olduğu methemoglobinemiyi azaltmadı.
- Askorbik asit veya C vitamini methemoglobinemiyi tedavi etmek için kullanılmıştır. Ancak yayınlanan çoğu vaka raporu, bunun diğer tedavi yöntemleriyle birlikte kullanıldığını göstermektedir. Etkisi yavaştır ve anlamlı bir etki elde etmek için genellikle birkaç saat boyunca birden fazla doz alınması gerekir. Askorbik asidin resüsitasyon durumlarında etkili olması pek olası değildir
11. OPİOİDLER
Giriş
Opioid doz aşımının tedavisine yönelik son AHA kılavuzunun 2020’de yayınlanmasından bu yana, opioid zehirlenmesi salgını Amerika Birleşik Devletleri’nde ve dünya çapındaki diğer birçok ülkede kötüleşmeye devam ediyor. ABD Ulusal Sağlık İstatistikleri Merkezi’nden alınan veriler, Nisan 2021’de sona eren 12 aylık dönemde opioidlerden kaynaklanan şaşırtıcı 75.673 ölümün olduğunu bildiriyor; bu, bir önceki yıla göre yaklaşık %35’lik bir artış. Ölümlerin çoğu kasıtsızdır. Hızla tırmanan bu krizin üstesinden gelmek için etkili birincil önleme, acil tedavi ve ikincil önleme stratejilerine acilen ihtiyaç duyulmaktadır.
Bu önerileri formüle ederken, yazı grubu 2020 yetişkin, pediatrik ve resüsitasyon eğitimi bilimi kılavuzlarını; AHA’nın opioidle ilişkili hastane dışı kalp durmasına ilişkin 2021 bilimsel açıklaması; ve 2019’dan bu yana yayınlanan ek literatür. Dikkatli bir incelemenin ardından, yazı grubu, ek destekleyici referanslar ve tartışmalarla birlikte “Kardiyopulmoner Resüsitasyon ve Acil Kardiyovasküler Bakım için 2020 Amerikan Kalp Derneği Kılavuzları”nı yeniden onaylar.
Önceki kılavuzlarda belirtildiği gibi, izole opioid toksisitesi, CNS ve solunum durmasına ve ardından kalp durmasına kadar ilerleyen solunum depresyonu ile ilişkilidir. Opioidle ilişkili ölümlerin çoğu, birden fazla maddenin birlikte yutulmasını veya tıbbi ve zihinsel sağlıkla ilgili komorbiditeleri içerir. Opioidle ilişkili resüsitatif acil durumları diğer kalp ve solunum durması nedenlerinden doğru bir şekilde ayırmak hastane ortamında zor olabilir ve hastane dışı ortamda imkansız olabilir. Opioidle ilişkili resüsitatif acil durumlar, opioid toksisitesine bağlı olduğundan şüphelenilen kalp durması, solunum durması veya yaşamı tehdit eden ciddi dengesizliğin (şiddetli CNS veya solunum depresyonu, hipotansiyon veya kardiyak disritmi gibi) varlığıyla tanımlanır. Bu durumlarda bakımın temel dayanağı, acil müdahale sisteminin erken tanınması ve etkinleştirilmesi olmaya devam etmektedir (Şekil 1 ve 2). Opioid doz aşımları, hava yolu açıklığının kaybı ve nefes alma eksikliği nedeniyle kardiyopulmoner durmaya kadar kötüleşir; bu nedenle, periarrest hastasında hava yolunun ve ventilasyonun ele alınması en yüksek önceliğe sahiptir.
Bir µ-opioid reseptör antagonisti olan Nalokson, opioid doz aşımı sonucu bozulan hastalarda spontan solunumu ve koruyucu hava yolu reflekslerini eski haline getirebilir. Zararlı etkiler arasında opioid yoksunluğunun hızlandırılması; Ani başlangıçlı akciğer ödemi ciddi olabilir ancak pozitif basınçlı ventilasyona kolayca yanıt verir. Nalokson’a alternatifler arasında gözlem (CNS depresyonundan bağımsız olarak normal nefes alan hastalarda) ve solunum desteği yer alır.
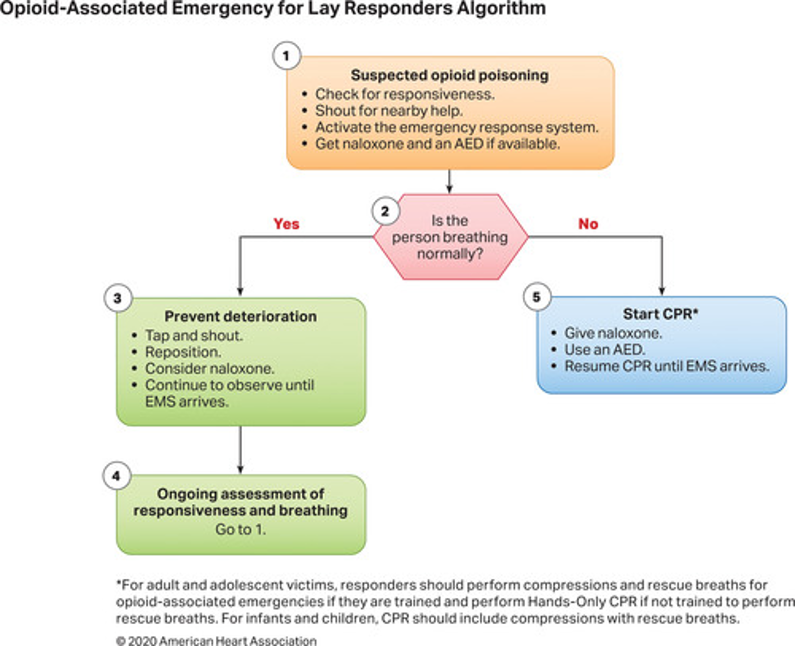
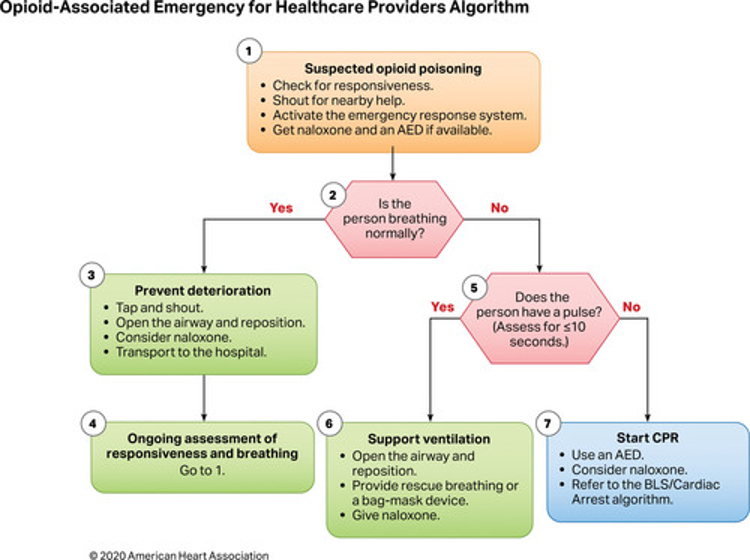
Opioid kullanım bozukluğu olan hastaları ve onların arkadaşlarını, ailelerini, ve yakın temaslarını risk farkındalığını, aşırı dozun tanınmasını, nalokson uygulama isteğini ve yeteneğini ve acil tıbbi hizmetleri aramaya yönelik tutumları geliştirir. Sorunun devasa boyutu göz önüne alındığında, kardiyopulmoner resüsitasyon (CPR) ve nalokson uygulaması konusunda yaygın toplumsal eğitimin önemi giderek artıyor.
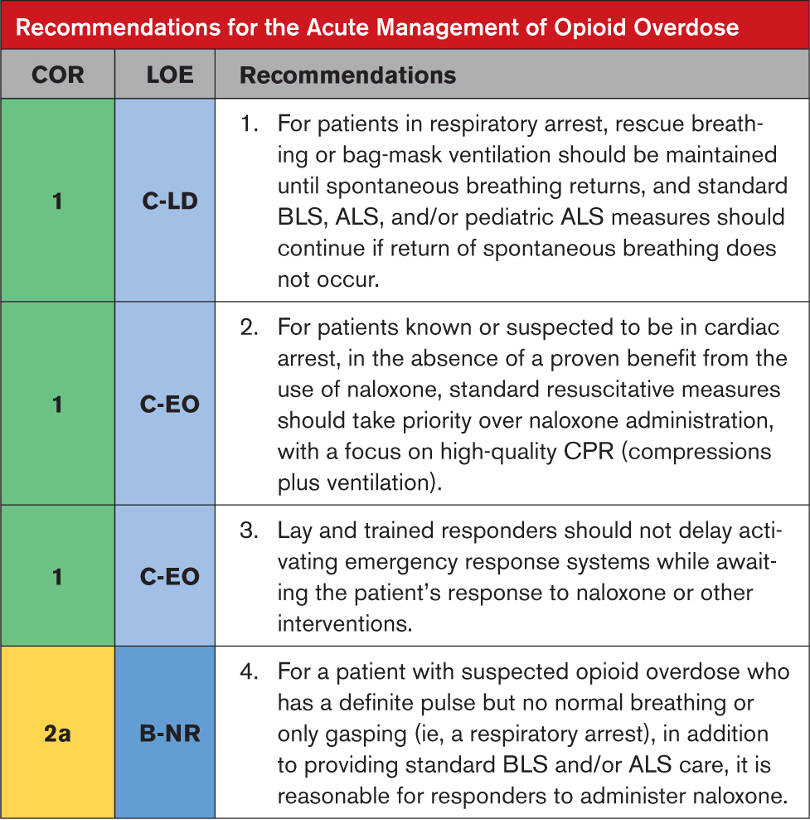
Tavsiyeye Özel Destekleyici Metin
- İlk yönetim hastanın hava yolu ve solunumunun desteklenmesine odaklanmalıdır. Bu, hava yolunun açılmasıyla başlar ve ardından ideal olarak bir torba maskesi veya bariyer cihazı kullanılarak kurtarma nefeslerinin verilmesiyle devam eder. Spontan solunumun geri dönüşü gerçekleşmezse TYD ve ALS bakımının sağlanmasına devam edilmelidir.
- Kardiyak arest sırasında nalokson uygulanmasıyla hasta sonuçlarında iyileşme olduğunu gösteren hiçbir çalışma yoktur. CPR sağlanması ilk bakımın odak noktası olmalıdır. Nalokson, eğer yüksek kaliteli CPR bileşenlerini geciktirmiyorsa, standart bakımla birlikte uygulanabilir.
- Opioid doz aşımından şüphelenilen hastalar için acil müdahale sisteminin erken etkinleştirilmesi kritik öneme sahiptir. Kurtarıcılar, kişinin klinik durumunun yalnızca opioid kaynaklı solunum depresyonundan kaynaklandığından emin olamaz. Bu, özellikle bir nabzın varlığının belirlenmesinin güvenilir olmadığı ilk yardım ve TYD ortamlarında doğrudur, ancak eğitimli ilk müdahale ekipleri bile nabızsızlığı hızlı bir şekilde belirlemekte zorluk çeker. Nalokson, opioid olmayan aşırı doz ve herhangi bir nedene bağlı kalp durması dahil olmak üzere diğer tıbbi durumlarda etkisizdir. Nalokson uygulamasına yanıt veren hastalarda tekrarlayan CNS veya solunum depresyonu gelişebilir ve güvenli bir şekilde taburcu edilmeden önce daha uzun gözlem süreleri gerekebilir.
- Yirmi dört çalışma, CNS veya opioid zehirlenmesinden kaynaklanan solunum depresyonu olan hastalarda nalokson kullanımını inceledi. Hiçbiri nalokson uygulamasını tek başına resüsitasyon/solunum desteğiyle karşılaştırmadı. Yedi çalışma, nalokson uygulamasının intramüsküler ve intranazal yollarını karşılaştırdı (4 RKÇ, 3 RCT dışı ) ve diğer 18 çalışma, çeşitli ortamlarda opioid zehirlenmesi için nalokson kullanımının güvenliğini, tolere edilebilirliğini veya dozunu değerlendirdi. çoğunlukla hastane dışında. Bu çalışmalar, naloksonun opioid kaynaklı solunum depresyonunun tedavisinde güvenli ve etkili olduğunu ve majör komplikasyonların nadir ve doza bağlı olduğunu bildirmektedir.

Tavsiyeye Özel Destekleyici Metin
- Nalokson uygulamasına yanıt veren solunum durması olan hastalarda tekrarlayan CNS veya solunum depresyonu gelişebilir. Kısaltılmış gözlem süreleri fentanil, morfin veya eroin doz aşımı olan hastalar için yeterli olabilse de, uzun etkili veya hayatı tehdit eden aşırı dozda bir hastayı güvenli bir şekilde taburcu etmek için daha uzun gözlem süreleri gerekebilir. sürekli salınımlı opioid. Hayatı tehdit eden bir aşırı doz tedavisinden sonra hastanın naklini reddetme sorunuyla karşı karşıya kalan hastane öncesi profesyonellerine, hastanın bakımı reddetme kapasitesinin belirlenmesi için yerel protokolleri ve uygulamaları takip etmeleri tavsiye edilir.
- Nalokson’un etki süresi, opioidin, özellikle de uzun etkili formülasyonların solunum depresif etkisinden daha kısa olabileceğinden, tekrarlanan nalokson dozları veya nalokson infüzyonu gerekli olabilir.

Tavsiyeye Özel Destekleyici Metin
- On çalışma, opioid doz aşımı eğitiminin, randomizasyon olsun veya olmasın bir karşılaştırma grubu kullanarak, opioid kullanım bozukluğu olan bireylerin opioidle ilişkili resüsitasyon acil durumlarını tanıma yetenekleri ve nalokson uygulama isteklilikleri üzerindeki etkisini değerlendirdi. Bir çalışma54 , opioid eğitimi almış olanlarda nalokson uygulanma oranının, almayanlara göre daha yüksek olduğunu (%32’ye karşılık %0) bulmuştur; ancak başka bir çalışmada, opioid eğitiminin sağlanmasında bir fark bulunmamıştır. eğitimli ve eğitimsiz müdahale ekipleri arasında yardım. Beceri uygulamasını içeren müdahalelerin (örn. nalokson uygulaması), beceri uygulaması olmayan müdahalelere kıyasla daha iyi klinik performansa yol açma olasılığı daha yüksekti.
12. ORGANOFOSFATLAR VE KARBAMATLAR
Giriş
Pestisitlerde, sinir ajanlarında ve bazı ilaçlarda bulunan organofosfatlar ve karbamatlar, asetilkolinesterazı inhibe ederek muskarinik ve nikotinik toksisiteye neden olur. Parasempatik aşırılığa (bradikardi, bronkospazm, bronkore, miyozis, hipersalivasyon, gözyaşı, idrara çıkma, ishal, kusma, terleme), nikotinik fazlalığa (taşikardi, midriyazis, depolarize edici nöromüsküler blokaj ve felce doğru ilerleyen fasikülasyonlar) ve CNS etkilerine (mental durum değişikliği) neden olurlar. , merkezi apne, nöbetler).
Organofosfatlar sonunda asetilkolinesteraz enzimi ile kovalent bir bağ oluşturarak kalıcı inaktivasyona (“yaşlanma”) neden olur. Karbamatlar kendiliğinden asetilkolinesterazdan ayrışır ve daha sonra yeniden aktive olur.
Erken ve etkili tedavi, solunum ve kalp durmasının kötüleşmesini önleyebilir. Tedavinin temel taşları arasında dekontaminasyon, atropin, benzodiazepinler ve oksimler bulunur. Kirlenmiş giysilerin çıkarılması ve koruyucu bariyerler takan kişiler tarafından bol miktarda sabun ve su ile yıkama yoluyla yapılan dermal dekontaminasyon, daha fazla emilimin önlenmesine yardımcı olur ve bakıcıların ve bakım ortamının kirlenmesini önler. Atropin parasempatik aşırı uyarımı bloke ederek bronkore, bradikardi, bronkospazm ve CNS etkilerini hafifletir. Atropin, nöromüsküler kavşakta veya nikotinik gangliyonlarda asetilkolin fazlalığını bloke etmez ve bu nedenle felci tersine çevirmez. Benzodiazepinler nöbetleri önlemek ve tedavi etmek için kullanılır. Erken (yaşlanmadan önce) uygulandığında, oksimler asetilkolinesteraz enzimini yeniden aktive eder, nikotinik etkileri tersine çevirerek solunum ve iskelet kası gücünü yavaş yavaş artırır, ancak bu etki organofosfata özgü olabilir. Her ne kadar mevcut veriler, karbamat zehirlenmesinde oksim kullanımı lehine veya aleyhine bir öneriyi desteklemek için yeterli olmasa da, kolinesteraz zehirlenmesi vakalarında zehirin sınıfı bilinmediğinde oksimler durdurulmamalıdır.
Bugüne kadar hiçbir çalışma organofosfatın neden olduğu veya karbamatın neden olduğu kalp durmasının tedavisini spesifik olarak değerlendirmemiştir.
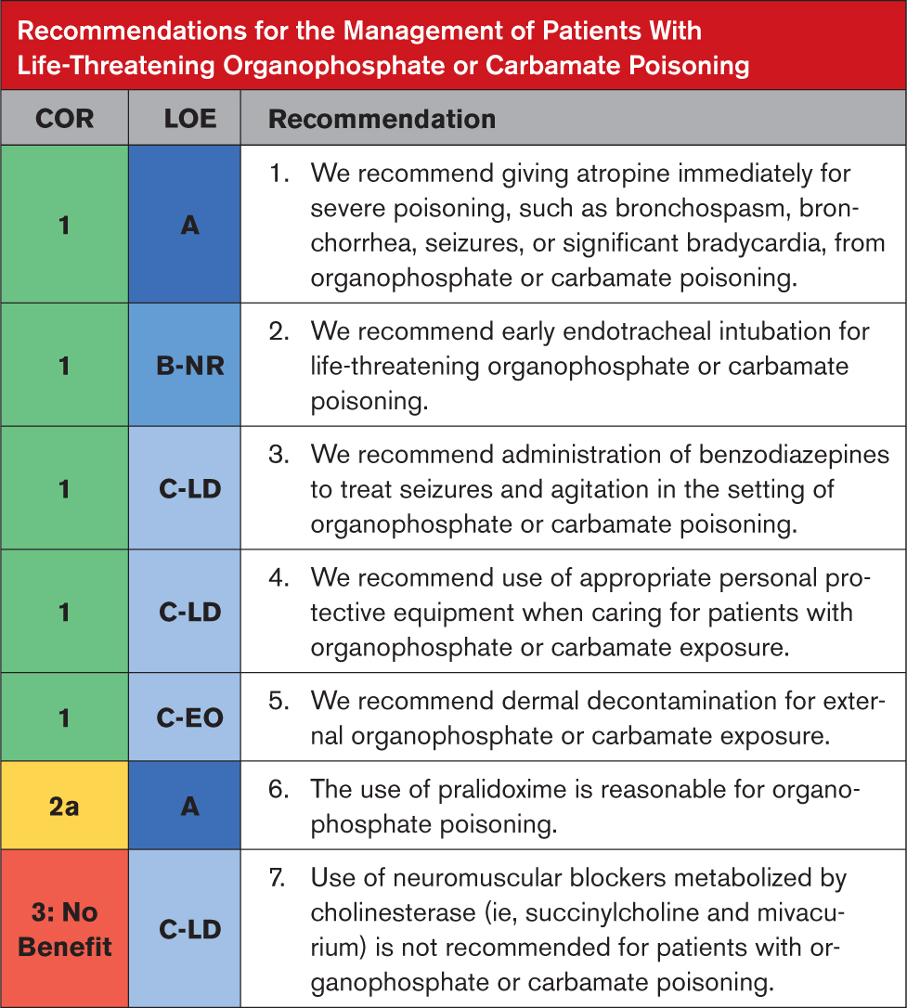
Tavsiyeye Özel Destekleyici Metin
- Bir klinik çalışmada, kalp durması, bradikardi, hipotansiyon, bronkore veya bronkospazm dahil hayatı tehdit eden organofosfat veya karbamat zehirlenmesi olan hastalar için erken atropin uygulamasının sağkalımı iyileştirdiği görülmüştür. Bu endikasyon için sıklıkla tipik bradikardiye göre çok daha yüksek atropin dozları gerekir. Başlangıç dozu, tam atropinizasyon sağlanana kadar her 5 dakikada bir iki katına çıkarılır (oskültasyonda göğüs temiz, kalp hızı >80/dakika, sistolik kan basıncı >80 mm Hg). Atropinizasyonun sürdürülmesi atropin infüzyonu ile sağlanabilir.
- Gözlemsel veriler, ciddi organofosfat zehirlenmesi olan hastaların erken endotrakeal entübasyonla daha iyi sonuçlara sahip olduğunu göstermektedir.
- Diazepam (birinci basamak) veya midazolam gibi benzodiazepinler, organofosfat veya karbamatın neden olduğu nöbetler ve ajitasyonu olan hastalarda etkinlik göstermiştir ve hayvan modellerinde organofosfatın neden olduğu status epileptikusu etkili bir şekilde yönetir ve nöronal hasarı azaltır.
- Uygun kişisel koruyucu ekipman giymeyen sağlık çalışanları, yalnızca solunum ve deri yoluyla maruz kalan hastalar da dahil olmak üzere organofosfatlarla zehirlenen hastalarla yakın temasta bulunduktan sonra organofosfat maruziyetiyle tutarlı semptomlar geliştirmişlerdir. Sağlık profesyonellerinin uygun kişisel koruyucu ekipmanı, organofosfata maruz kalma koşullarına ve ilgili organofosfatın gücüne bağlıdır.
- Kirlenmiş giysilerin çıkarılması ve cildin temizlenmesi, simüle edilmiş organofosfat maruziyetlerinin ortadan kaldırılmasında oldukça etkilidir.
- Önemli organofosfat zehirlenmelerinde (özellikle kas fasikülasyonları, zayıflıkları veya felçleri olanlar için) pralidoksim gibi oksimlerin erken uygulanması düşünülebilir. Oksimler evrensel olarak etkili değildir; etkinlikleri bazı organofosfatların (örneğin tabun) hızlı yaşlanması, kan-beyin bariyerini geçememeleri, organofosfatlar arasındaki yapısal farklılıklar ve zehir varlığında rejenere asetilkolinesterazın hızla yeniden inaktivasyonu nedeniyle sınırlı olabilir.
- Süksinilkolin ve mivakuryum gibi bütirilkolinesteraz (diğer adıyla psödokolinesteraz) tarafından metabolize edilen ilaçlardan kaynaklanan nöromüsküler blokaj, organofosfat veya karbamat zehirlenmesi bağlamında birkaç saat uzatılabilir. Nöromüsküler blokaj gerekiyorsa, esas olarak kolinesterazlar tarafından metabolize edilmeyen nöromüsküler blokerler kullanılmalıdır.
13. SODYUM KANAL BLOKÖRLERİ
Giriş
Birçok zehir, Vaughan-Williams sınıf Ia veya Ic antidisritmiklerine benzer özelliklere sahip olarak kardiyak sodyum kanallarını bloke eder. Sodyum kanal bloker zehirlenmesi QRS uzamasına, hipotansiyona, nöbetlere, ventriküler aritmilere ve kardiyovasküler kollapsa neden olur. Birçok sodyum kanal blokerinin diğer kalp reseptörleri ve iyon kanalları üzerinde ek etkileri vardır. TCA’lar en yaygın olarak tanımlanan ve en iyi çalışılan sodyum kanalı blokerleri olmasına rağmen, diğer birçok zehir aşırı dozda yaşamı tehdit eden sodyum kanalı blokajına neden olur. Diğer sodyum kanal blokerlerinin neden olduğu zehirlenmelere yönelik tedavi önerileri sıklıkla TCA çalışmalarından elde edilmektedir. Farmakolojik etkisi sınıf Ib antidisritmiklere benzeyen LA’lardan kaynaklanan yaşamı tehdit eden zehirlenmelerin yönetimi, bu odaklanmış güncellemenin 9. Bölümünde tartışılmaktadır. Diğer LA’lardan benzersiz bir toksisiteye sahip olan kokain zehirlenmesinin tedavisi Bölüm 6’da tartışılmaktadır. Kuzey Amerika’da benzersiz ancak nadir görülen klorokin ve hidroksiklorokin zehirlenmesinin tedavisi bu kılavuzun kapsamı dışındadır.
Sodyum kanal blokeri zehirlenmesi olan hastalarda karakteristik elektrokardiyogram değişiklikleri genellikle ventriküler aritmilerden önce gelir. Bunlar arasında intraventriküler iletim gecikmesi (QRS aralığı uzaması) ve en iyi aVR derivasyonunda takdir edilen terminal sağa eksen sapması gelişimi yer alır ( Şekil 3 ).
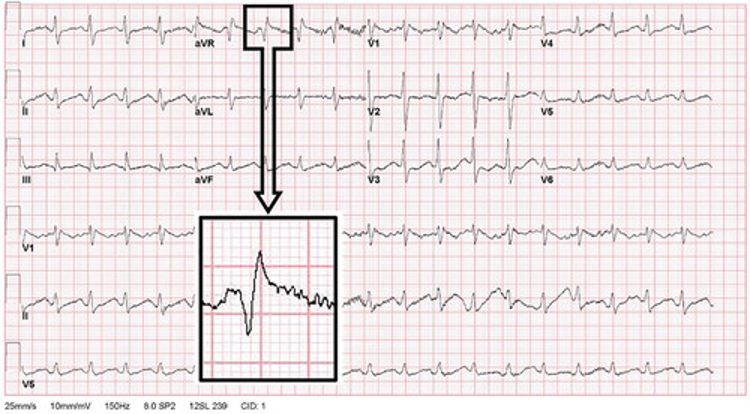
Şekil 3. Sodyum kanal blokeri zehirlenmesi olan bir hastada tipik elektrokardiyografik bulgular. Resim New York Şehri Zehir Kontrol Merkezi’nden Robert S. Hoffman, MD’nin izniyle. İzin alınarak kullanılmıştır.
Sodyum kanal bloker zehirlenmesinden kaynaklanan kalp durması sırasındaki tedavileri karşılaştıran hiçbir çalışma yoktur. İnsanlara ilişkin kanıtlar, hastaların birden fazla müdahale aldığı retrospektif gözlemsel çalışmalar ve vaka raporlarıyla sınırlıdır. Bunların büyük çoğunluğu TCA zehirlenmesini içerir. En fazla kanıta sahip terapötik müdahale, tipik olarak hipertonik solüsyonların bolus intravenöz uygulaması olarak verilen sodyum bikarbonattır (yetişkinlerde 1000 mEq/L, çocuklarda 500 mEq/L). Hipertonik sodyum uygulaması ve alkaleminin indüksiyonu vaka raporlarında ve hayvan modellerinde değişken derecede faydalıdır. Sınıf Ib antidisritmikler (örneğin, lidokain veya fenitoin) ve ILE, kardiyotoksisiteyi sınıf Ia ve Ic sodyum kanal blokerleri ile tedavi etmek için önerilmektedir. Nöbetler için sodyum bikarbonat ve benzodiazepinler, geniş kompleks taşikardi için magnezyum ve hipotansiyon için yüksek doz glukagon dahil olmak üzere diğer müdahaleler, bir öneride bulunacak kadar iyi desteklenmemektedir.
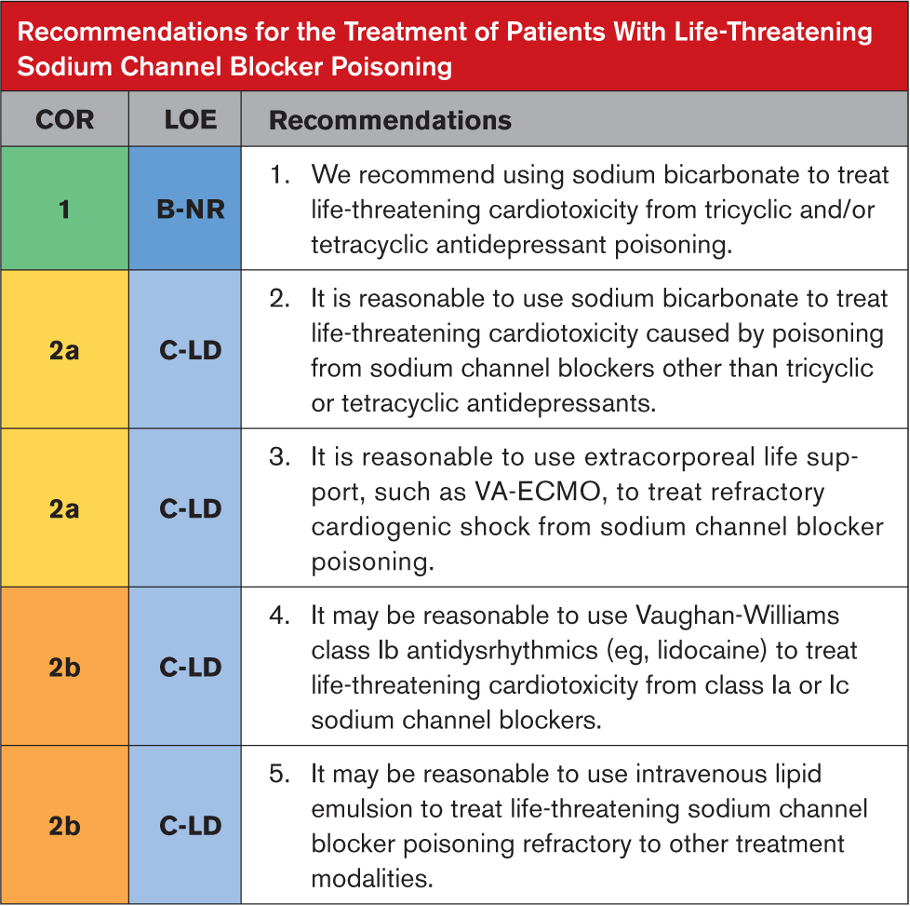
Tavsiyeye Özel Destekleyici Metin
1. ve 2. TCA zehirlenmesinden kaynaklanan hipotansiyon ve disritminin tedavisi için sodyum yükleme ve serum pH’ını artırma (asideminin düzeltilmesi veya alkalemiyi tetikleme) desteklenir. Kombinasyonun ilave bir etkisi vardır. Mekanizması tam olarak aydınlatılmamış olmasına rağmen, sodyum bikarbonat uygulamasının hipertonik solüsyonlarının uygulanması, her iki fizyolojik hedefe de ulaşır. Bu uygulama, TCA zehirlenmesindeki vaka serileri ve diğer sodyum kanal blokerleri ile zehirlenmeye ilişkin vaka raporları tarafından desteklenmekle birlikte, tedavi başarısızlıkları bildirilmekte ve çoklu müdahalelerin kullanılması, faydanın tıbbi tedavilere atfedilmesini zorlaştırmaktadır. herhangi bir terapi. Sodyum bikarbonat bolusları, hipotansiyon ve QRS uzamasının düzelmesi için titre edilir. Daha sonra sürekli infüzyona başlamanın mı yoksa hastayı izleyip gerektiğinde ek sodyum bikarbonat bolusları vermenin mi daha iyi olduğu henüz belirlenmemiştir. Uzmanlar, iatrojenik zarardan kaçınmak için aşırı hipernatremiden (serum sodyumu 150-155 mEq/L’yi aşmamalıdır) ve alkalemiden (serum pH’ı 7,50-7,55’i aşmamalıdır) kaçınılmasını önermektedir. Gerektiğinde hipertonik salin verilerek serum sodyumu ayrı ayrı artırılabilir, ve entübe hastalarda dakika ventilasyonu ayarlanarak pH kontrol edilebilir. Hipertonik sodyum bikarbonat tedavisi hipokalemiye neden olabileceğinden alkalemi tedavisi sırasında hasta hipokalemi açısından izlenmeli ve tedavi edilmelidir.
3. VA-ECMO’yu da içeren ekstrakorporeal destek, sodyum kanal bloker zehirlenmesinden kaynaklanan dirençli kardiyojenik şoklu hastalarda başarıyla kullanılmıştır. Kontrollü gözlemsel çalışmalar ve klinik araştırma verileri mevcut değildir. VA-ECMO’nun zehirlenmede kullanımına ilişkin daha fazla tartışma Bölüm 15’te verilmektedir.
4. Bir sınıf Ib antidisritmik olan Lidokain, sodyum kanalında bağlanma için sınıf Ia ve Ic antidisritmiklerle rekabet eder ve TCA’lar gibi sınıf la veya Ic ajanlara göre reseptörden daha hızlı ayrışır ve bu nedenle faz 0 depolarizasyonunu baskılamaz. TCA doz aşımından kaynaklanan geniş kompleks taşikardiyi tedavi etmek için lidokain kullanımı hayvan çalışmaları ve insan vaka raporları ile desteklenmektedir. Başka bir sınıf Ib antidisritmik olan fenitoinin benzer bir rolü , hayvan çalışmaları tarafından tutarlı olmasa da insan vaka raporları2,26 tarafından desteklenmektedir. Lidokain ve fenitoin, sodyum bikarbonattan sonra ikinci basamak tedavilerdir.
5. Sodyum kanal blokerlerinin çoğu oldukça lipofiliktir. Birkaç vaka raporu, TCA’nın neden olduğu kalp durmasının başarılı tedavisini de içeren29-31 , ILE uygulamasından sonra geçici iyileşmeyi tanımlamaktadır. Yalnızca özet şeklinde yayınlanan bir RCT, hipotansiyonun veya TCA zehirlenmesinden kaynaklanan elektrokardiyogram anormalliklerinin tedavisinde ILE uygulamasının hiçbir faydasını bulamadı. Ayrıca, ILE uygulaması oral doz aşımında ilaç emilimini artırabilir, ve hayvan çalışmaları destekleyici değildir. Lipid Emülsiyon Çalışma Grubu, yaşamı tehdit eden TCA toksisitesi için “diğer tedaviler başarısız olursa/son çare olarak” veya standart tedavilerin başarısız olmasından sonra ancak “birinci basamak tedavi olarak değil” ILE’nin kullanılmasını önerir. Lipid Emülsiyon Çalışma Grubu kalp durması
14. SEMPATOMİMETİKLER
Giriş
Sempatomimetik zehirlenmesinin ayırt edici özelliği, adrenerjik sinir sisteminin artan aktivitesidir. Amfetaminler, katinonlar ve bazı sentetik kannabinoid reseptör agonistleri sempatomimetik zehirlenmeye neden olur. Tedavi gerektiğinde, klinisyenler nadiren hangi spesifik maddenin kullanıldığını belirleyemezler ve tedavi, mevcut belirti ve semptomlara ve sınırlı mevcut öyküye dayanmalıdır. Şiddetli kokain zehirlenmesinin tedavisi Bölüm 6’da ayrı olarak tartışılmaktadır. Sempatomimetik zehirlenmenin komplikasyonları, aşırı katekolamin salınımından ve buna bağlı olarak metabolik ve psikomotor aktivitedeki artıştan kaynaklanmaktadır. Hastalar bir şiddet spektrumunda ortaya çıkar. Klinik bulgular taşikardi, hipertansiyon, ajitasyon, nöbetler, hipertermi, rabdomiyoliz ve asidozu içerir.
Sempatomimetik zehirlenmesi, ventriküler fibrilasyon, ventriküler taşikardi veya nabızsız elektriksel aktivite olarak ortaya çıkan ani kalp durmasına neden olabilir. Vazospazm, koroner arterleri normal olan hastalarda bile miyokard enfarktüsüne neden olabilir. Sempatomimetikle zehirlenen hastalarda stres (takotsubo) kardiyomiyopatisi de rapor edilmiştir; bu durum ölümcül olabilir ancak hayatta kalanlarda kendiliğinden düzelir. Hipertermi şiddetli ve hızla yaşamı tehdit eden bir klinik tablodur. Fiziksel kısıtlamalar geçici olarak gerekli olabilir, ancak bunların uzun süreli kullanımı hipertermi ve ajitasyonu şiddetlendirebilir.
Şiddetli psikomotor ajitasyonu olan hastalar için çeşitli sedatifleri karşılaştıran birçok klinik çalışma ve gözlemsel çalışma yayınlanmış olmasına rağmen, hiçbiri kalp durmasının önlenmesi veya tedavisine odaklanmamıştır. Bu nedenle yönetime yönelik kanıt desteği öncelikle insan dışı deneylerden, yayınlanmış vakalardan ve uzman görüşlerinden sağlanır. Sempatomimetik zehirlenmesine karşı doğrudan bir panzehir olmamasına rağmen, sedatifler deliryum, rabdomiyoliz ve hipertermi ile sonuçlanan psikomotor ajitasyonu tedavi eder. Bazı durumlarda yüksek dozda sakinleştirici gerekebilir. Harici soğutma doğrudan hipertermiyi tedavi ederek beyin ve diğer organ hasarlarını potansiyel olarak azaltır.
Yeterli sedasyon genellikle antihipertansif ilaçlara olan ihtiyacı ortadan kaldırır. Sedasyondan sonra da devam eden, kokain dışındaki sempatomimetiklerden kaynaklanan yaşamı tehdit eden kardiyovasküler toksisitenin yönetimini spesifik olarak ele alan az sayıda çalışma bulunmaktadır. Her ne kadar a1 reseptör antagonistleri, a2 reseptör agonistleri, CCB’ler, nitratlar ve karışık a-β blokerlerin tümü hipertansiyon ve taşikardiyi tedavi etmek için kullanılmış olsa da, yeterli sedasyon sağlandıktan sonra spesifik bir yaklaşımı destekleyecek veriler eksiktir.
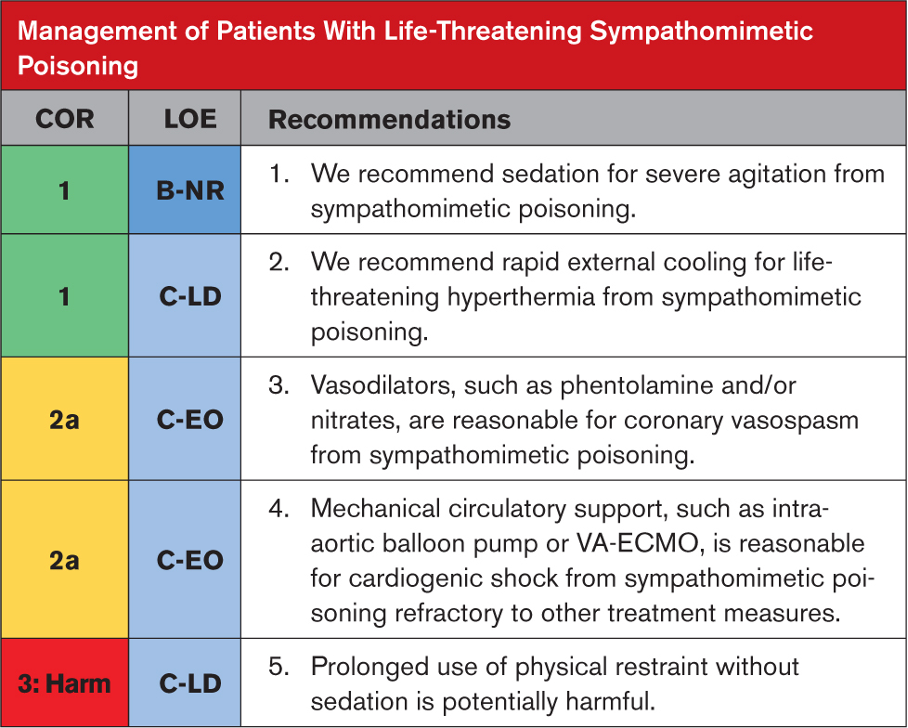
Tavsiyeye Özel Destekleyici Metin
- Sedatifler (örneğin, benzodiazepinler, antipsikotikler, ketamin), sempatomimetik zehirlenmeyi tedavi etmek için insan dışı deneylerde ve vaka raporlarında kullanılmıştır. Sedatifler deliryumu tedavi eder ve ısı ve rabdomiyolize neden olan psikomotor ajitasyonu kontrol eder. Antipsikotikler ajitasyonu kontrol eder. Benzodiazepinler ajitasyonu kontrol eder, kasları gevşetir ve nöbetleri tedavi eder. Çeşitli klinik çalışmalarda şiddetli psikomotor ajitasyon için spesifik tedaviler karşılaştırılmasına rağmen, bu çalışmalarda sempatomimetik zehirlenmesi olan hastaları diğer hastalardan ayırmak zordur ve kalp durması nadirdir.
- Sempatomimetik zehirlenmelerinde hipertermi hızla yaşamı tehdit eder. Sempatomimetik zehirlenmesi olan hastalarda hipertermiyi tedavi etmek için harici ve yoğun soğutma kullanılmıştır. Evaporatif veya daldırmalı soğutma yöntemleri, sıcaklığı soğutma battaniyelerinden, soğuk paketlerin uygulanmasından veya endovasküler soğutma cihazlarından daha hızlı azaltır.
- Nitratlar ve a-adrenerjik reseptör antagonistleri de dahil olmak üzere vazodilatörler, sempatomimetikle zehirlenmiş hastalarda koroner vazospazmı tedavi etmek, elektrokardiyografik ve biyokimyasal iskemi belirteçlerini tersine çevirmek için kullanılmıştır.
- VA-ECMO ve intra-aortik balon pompası dahil olmak üzere mekanik dolaşım desteği, stres kardiyomiyopatisi düzelirken kardiyojenik şoktaki hastalarda kalp debisini desteklemek için başarıyla kullanılmıştır. Stres (takotsubo) kardiyomiyopatisi ölümcül olabilir, ancak genellikle dolaşım desteğiyle günler veya haftalar içinde kendiliğinden düzelir.
- Fiziksel kısıtlamalar geçici olarak gerekli olsa da, bunların etkili sedasyon olmaksızın sürekli kullanımı şiddetli ajitasyonu olan hastalarda ölümle ilişkilidir. Kısıtlamalar güvenli bir şekilde mümkün olan en kısa sürede kaldırılmalıdır.
15. EKSTRAKORPOREAL MEMBRAN OKSİJENASYONU
Giriş
VA-ECMO hem kardiyak hem de pulmoner destek sağlayan resüsitatif bir önlemdir. Zehirlenme durumunda VA-ECMO, rahatsız edici zehiri ortadan kaldırırken mekanik dolaşım desteği sağlayarak dirençli kardiyojenik şoku tedavi eder. VA-ECMO’nun zehirlenmelerde kullanımı giderek artıyor. Zehirlenen hastada VA-ECMO kullanımını destekleyici bakımla karşılaştıran hiçbir RKÇ yoktur. Hastane dışı dirençli kalp durması olan hastalar için VA-ECMO’yu standart bakımla karşılaştıran bir RKÇ, VA-ECMO ile hayatta kalma oranının arttığını buldu. Ancak bu çalışmaya aşırı dozda ilaç alan hastalar dahil edilmedi. Gözlemsel çalışmalar, VA-ECMO ile tedavi edilen, zehirlenme nedeniyle kalp durması veya dirençli şok geçiren hastaların, VA-ECMO ile tedavi edilen diğer hastalara göre daha düşük mortaliteye sahip olduğunu ve standart yoğun bakım ve tek başına antidotal tedavi ile tedavi edilen zehirlenmiş hastalarla karşılaştırıldığında daha düşük mortaliteye sahip olduğunu göstermektedir. Bunun olası nedeni, kalıcı uç organ hasarının yokluğunda, aşırı dozda ilaç alımının doğal seyrinin, zehirin renal, hepatik veya ekstrakorporeal olarak uzaklaştırılması nedeniyle iyileşme olmasıdır.
Zehirlenen hastada VA-ECMO’nun kullanımı, bulunabilirlik, taşıma lojistiği, hastanın eşlik eden hastalıkları ve prosedüre özgü riskler nedeniyle sınırlıdır. VA-ECMO’ya başlama kararında hem spesifik zehirlenmenin patofizyolojisi hem de hastanın klinik özellikleri dikkate alınmalıdır. Özellikle, VA-ECMO genel olarak dağıtım şokunu veya ters hücresel hasarı düzeltmez. Bir zehir merkezi veya tıbbi toksikologdan konsültasyonu da içeren multidisipliner bir yaklaşım, belirli vakalarda VA-ECMO’nun uygunluğunu belirlemede yardımcı olur.
VA-ECMO’nun kalp durması bağlamında kullanımına ekstrakorporeal CPR de denir. ALS resüsitasyonu için mevcut AHA kılavuzları, “ECPR’nin (ekstrakorporeal CPR), kalp durmasının şüpheli nedeninin sınırlı bir mekanik dolaşım desteği sırasında potansiyel olarak geri döndürülebilir olduğu seçilmiş kalp durması hastaları için dikkate alınabileceğini belirtmektedir (COR 2a, LOE C-LD). ).” En güncel pediatrik ALS kılavuzlarında şu ifade yer almaktadır: “ECMO [ekstrakorporeal membran oksijenasyonu] protokolleri, uzmanlığı ve ekipmanı bulunan ortamlarda, IHCA [hastane içi kalp durması] olan kardiyak tanısı olan pediatrik hastalar için ECPR [ekstrakorporeal CPR] düşünülebilir. (COR 2b, LOE C-LD).”
İmplante edilmiş sol ventriküler destek cihazları ve perkütanöz mekanik dolaşım destek cihazları (aortik içi balon pompası ve daha yeni cihazlar) gibi diğer mekanik dolaşım desteği biçimlerinin kendi riskleri ve faydaları vardır ve burada açıklananlara benzer klinik senaryolar için düşünülebilir.

Tavsiyeye Özel Destekleyici Metin
- Nedeni ne olursa olsun kalp durması veya dirençli şok nedeniyle VA-ECMO ile tedavi edilen 64 hastanın retrospektif bir incelemesinde, kardiyotoksik zehirlenmenin hayatta kalma ile bağımsız olarak ilişkili olduğu görüldü. Zehirlenme sonrası kalp krizi geçiren veya ciddi şok geçiren 62 hasta üzerinde yapılan gözlemsel bir çalışmada, VA-ECMO, tek başına standart bakıma kıyasla mortalitede azalma ile ilişkilendirildi. 22 hastayı içeren başka bir gözlemsel çalışmada, zehirlenmeye bağlı dirençli şoklu 10 hastadan 7’sinin ve dirençli kalp durması olan 12 hastadan 3’ünün hayatta kaldığı bildirildi. Ekstremite iskemisi, kanama, felç ve enfeksiyon gibi önemli komplikasyon riskleri vardır.
- Persistan perfüze olmayan disritmileri olan hastalar için VA-ECMO, zehrin ortadan kaldırılmasına izin vermek üzere ileri kan akışı sağlar. Vaka raporları, kalıcı disritmileri olan zehirlenmiş hastaları desteklemek için VA-ECMO’nun kullanımını açıklamaktadır.
- Bir vaka serisinde hematolojik ve metabolik zehirleri olan hastaların diğer zehirlenmeleri olan hastalarla karşılaştırıldığında VA-ECMO’da mortalitesi daha yüksekti. VA-ECMO’nun etkinliği, kalp fonksiyonunun korunduğu dirençli vazodilatör şoka neden olan zehirlenmelerde, doğrudan hücresel toksisitede, hücresel oksijen kullanımının bozulmasında veya geçici kardiyak desteğe rağmen evrensel olarak ölümcül olan zehirlenmelerde tanımlanmamıştır.
Tablo 4. 2023 Kritik Zehirlenmelerde Resüsitasyon: Temel Bilgi Eksiklikleri
Benzodiazepinler
Flumazenil’in faydası hangi hastalarda nöbet riskini aşıyor?
β-Blokerler ve CCB’ler
Standart vazopressörlere ek olarak veya bunların yerine uygulanan yüksek doz insülin tedavisi mortaliteyi veya iskemik komplikasyonları azaltır mı?
β-bloker veya CCB doz aşımından kaynaklanan refrakter şok için ideal vazopressör veya inotropik strateji nedir? Tedaviyi kardiyojenik ve vazoplejik şoka göre uyarlamak sonuçları iyileştirir mi? Adrenerjik olmayan vazopressörler etkili midir?
β-bloker zehirlenmesinde glukagonun faydaları nelerdir?
CCB zehirlenmesinde glukagonun faydaları nelerdir?
Hemodiyaliz atenolol, sotalol veya nadolol zehirlenmesinde faydalı mıdır?
Lipofilik β-blokerlerin veya CCB’lerin oral doz aşımında ILE’nin faydaları nelerdir?
Hayatı tehdit eden β-bloker veya CCB zehirlenmesi olan hastalarda, özellikle uzun süreli salınımlı formülasyonlar söz konusu olduğunda gastrointestinal dekontaminasyonun faydaları nelerdir?
Kokain
Kokainin neden olduğu miyokard iskemisinin, hipertansif acil durumun veya disritminin ideal tedavisi nedir?
Siyanür
Siyanür zehirlenmesi olan hastalarda hidroksokobalamin veya sodyum nitrit tedavisine sodyum tiyosülfatın eklenmesi sonuçları iyileştirir mi?
Digoksin
Digoksin zehirlenmesinden kalp krizi geçiren hastalar için digoksin-Fab’ın en iyi ampirik dozu nedir?
Digoksin dışındaki kardiyak glikozitlerden kritik zehirlenmesi olan hastalar için uygun digoksin-Fab dozu nedir?
Lokal anastezikler
LA kardiyotoksisitesi olan hastalarda vazopressörler ve sodyum bikarbonat ile standart resüsitasyona ek olarak verildiğinde ILE’nin faydası nedir?
LA zehirlenmesinde ideal ILE dozu nedir?
Diğer LA’lardan zehirlenmeler için optimal tedavi bupivakain zehirlenmesi ile aynı mıdır?
Methemoglobinemi
Glukoz-6-fosfat dehidrojenaz eksikliği olan hastalarda metilen mavisi tedavisinin gerçek riski nedir?
Methemoglobinemi nedeniyle kalp krizi geçiren hastalarda metilen mavisinin faydası nedir?
Opioidler
Fentanil ve fentanil analog aşırı dozlarının yaygın olduğu ortamlarda ideal başlangıç nalokson dozu nedir?
Kalp krizi geçiren hastalara nalokson verildiğinde faydası nedir?
Opioid doz aşımı nedeniyle naloksonla tedavi edilen hastalar için minimum güvenli gözlem süresi nedir?
Aşırı dozda hayatta kalan opioid kullanım bozukluğu olan hastalar için en etkili ikincil korunma biçimleri nelerdir?
OP’ler ve karbamatlar
OP ve karbamat insektisitlerine (askeri sinir ajanlarından daha düşük etki gücüne sahip ajanlar) maruz kalan hastalara bakım veren sağlık çalışanlarını korumak için hangi kişisel koruyucu ekipman ve dekontaminasyon protokolleri gereklidir?
OP zehirlenmesi olan hangi hastalar oksim tedavisinden fayda görür?
OP zehirlenmesinde en etkili oksim nedir?
Oksimlerin en uygun dozu nedir?
Yüksek derecede toksik karbamatlardan (örn. aldikarb) zehirlenmesi olan hastalar oksim tedavisinden fayda görür mü?
Sodyum kanal blokerleri
TCA’lar dışındaki sodyum kanal blokerlerinden kaynaklanan zehirlenmelerde ideal tedavi nedir?
Sodyum kanal blokeri olan hastalarda kalp durmasının kötüleşmesini önlemek amacıyla hangi fizyolojik veya elektrokardiyografik hedefler en uygundur?
Sempatimimeticler
Şiddetli sempatomimetik zehirlenmesi olan hangi hastaların aniden kalp durmasına yol açacağını hangi faktörler öngörür?
Şiddetli psikomotor ajitasyonu olan hastaların sedasyonu için ideal ilaç veya ilaç kombinasyonu nedir?
VA-ECMO’nun Rolü
Hangi zehirlenme hastalarında standart yoğun bakım artı antidotal tedavi ile karşılaştırıldığında VA-ECMO’dan alınan sonuçlar iyileşti?
VA-EMCO hangi durumlarda dağıtım şoku veya zehirlenmeden kaynaklanan hücresel hasara sahip hastalara fayda sağlayabilir?
VA-ECMO başlatılmasının optimal zamanlaması nedir? VA-ECMO’nun tutuklanma öncesi dönemde mi, yoksa hastalık seyrinin daha erken döneminde mi başlatıldığı zaman sonuçlar daha mı iyi olur?
Kaynak
Lavonas EJ, Akpunonu PD, Arens AM, Babu KM, Cao D, Hoffman RS, Hoyte CO, Mazer-Amirshahi ME, Stolbach A, St-Onge M, Thompson TM, Wang GS, Hoover AV, Drennan IR; American Heart Association. 2023 American Heart Association Focused Update on the Management of Patients With Cardiac Arrest or Life-Threatening Toxicity Due to Poisoning: An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2023 Oct 17;148(16):e149-e184.

