Bu yazımızda European Journal of Preventive Cardiology’de yayınlanan Cabassi ve arkadaşları tarafından hazırlanan makaleyi dikkate alarak hekimlerin çokça reçete ettiği steroid olmayan antiinflamatuar ilaçlardan (NSAİİ) bahsedeceğiz (1). Masum görünen ancak toksikolojik açıdan sanıldığının aksine etkileri olan NSAİİ’leri; etki mekanizmasından klinik uygulamasına kadar inceleyeceğiz.
Ülkemizde ve dünyada ağrı palyasyonu için çeşitli endikasyonlarda en sık reçete edilen ilaç grubu NSAİİ’lerdir. Genelikle kronik hastalıkların eklenmesiyle beraber yaşla birlikte NSAİİ kullanım sıklığı artmaktadır. 65 yaş üstü kişilerin yaklaşık %10-40’ı reçeteli ya da reçetesiz olarak NSAİİ kullanmaktadır. ABD’de 2012 yılında 98 milyon NSAİİ reçete edildiği ve yaklaşık 29 milyon insanın bu ilaçları düzenli olarak kullandığı bildirilmiştir. Öte yandan İsveç’te kas iskelet hastalıkları için en sık reçete edilen oral analjezikler NSAİİ’lerdir.
NSAİİ’lerin doktor kontrolü dışında ve uygunsuz kullanımları potansiyel toksisitelerini kötüleştirir. Bu ilaçların etkinliği ve bulunabilirliği nedeniyle hastalar ilaç kullanım sürelerini uzatabilir ve doz arttırabilir. Özellikle bazı ülkelerde reklamcılığın da etkisiyle NSAİİ kullanımı körüklenmektedir.
NSAİİ’e bağlı yan etkiler, özellikle yaşlılarda hastaneye başvurunun önde gelen nedenleri arasında yer almaktadır. NSAİİ’ler yan etkilere neden olan ilaçlar arasında ilk sıralarda yer almaktadır.
İtalya’nın kuzeyinde bir bölge olan Emilia Romagna’da geniş yaşlı hasta popülasyonunda (n = 80,229) yürütülen bir çalışmada, uzamış kullanım süreleriyle uygun olmayan şekilde reçete edilen en yaygın ilaç sınıfının NSAİİ’ler olduğu bildirilmiştir (2). Kuzey İtalya’da ikamet eden yaşlı hastalardan oluşan 2003-2013 yıllarını kapsayan bir kohort çalışmasında, siklooksijenaz-1-selektif olan ketorolak etken maddeli ilacın uygun olmayan şekilde reçete edilen ilaçlar arasında hastaneye yatış riski en yüksek ilaç olduğu bildirilmiştir (3).
NSAİİ’lerin aşırı veya uygunsuz kullanımı, prostanoid sentezi üzerindeki spesifik etkilerinden dolayı kardiyovasküler ve böbrek fonksiyonlarını etkileyebilir. Bu nedenle kardiyovasküler, renal ve gastrointestinal güvenlik klinisyenler için kritik öneme sahip olmalıdır.
Sonuç olarak, NSAİİ’lerin etkilerini ve potansiyel zararlı mekanizmalarını açıklamak için önce vasküler, kardiyak ve renal sistemlerin prostanoid fizyolojisini gözden geçirmek gerekmektedir.
Prostanoidlerin fizyolojisi: Prostanoidler kardiyovasküler ve renal fonksiyonları nasıl etkiler?
Prostaglandinler (PG’ler) ve tromboksanlar (TX’ler) dahil olmak üzere prostanoidler, esas olarak araşidonik asit olmak üzere doymamış yağ asitleri metabolizmasının türev ürünüdür. Araşidonik asit, fosfolipaz A2 ailesinin enzimleri tarafından ester bağı ayrılması gerçekleştirildikten sonra hücre zarı fosfolipidlerinden salınır. Araşidonik asit ve zar arasındaki ester bağı hidrolize edildikten sonra araşidonik asit, PG ve TX sentezinde yer alan ve COX olarak bilinen anahtar enzim olan prostaglandin G/H sentaz (PGHS) tarafından metabolize edilir. COX, reaksiyon son ürünü olarak PGH2 ile hem siklooksijenaz hem de hidroperoksidaz aktivitesine sahiptir.
PGH2 spesifik PG sentazları tarafından spesifik ve biyolojik olarak aktif PG’lere veya TXA2 yoluyla TX sentazına dönüştürülür. Pek çok prostanoid (PGI2 -prostasiklin-, PGH2 ve TXA2) kimyasal olarak kararsız moleküllerdir ve birkaç dakika içinde inaktif ürünlere indirgenince parakrin bir rol oynamaları beklenir.
Prostanoidler etkilerini beş ana reseptör alt tipi aracılığıyla gösterirler: PGE2 için EP1, EP2, EP3 ve EP4; PGD2 için DP1 ve DP2; ve sırasıyla PGF2α, PGI2 ve TXA2 için FP, IP ve TP reseptörleri (Şekil 1).
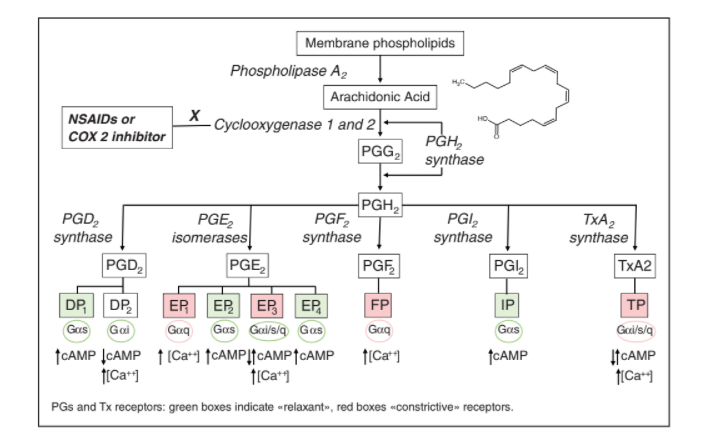
Şekil 1: Araşidonik asitten prostaglandinlere (PG) ve tromboksan (TX) üretimine ve reseptör sinyallemesine prostanoidlerin biyosentezindeki yollar
İnsanlarda, sekiz adet EP3 reseptör izoformu, iki adet TP izoformu (TPα, TPβ) ve diğer bazı FP izoformları bulunmaktadır. İnsanlarda PG reseptörleri, G-protein aktivasyonuna bağlıdır ve G proteinine bağımlı cAMP ve/veya kalsiyum sinyal reseptörlerinde gruplandırılır. Aslında insanlarda PG reseptörleri; ya hücre içi cAMP düzeylerini yükselten Gas (EP2, EP4, IP ve DP1) ya da hücre içi kalsiyum düzeylerini artıran Gaq (EP1, EP3 ve FP) ya da cAMP ve kalsiyum seviyelerini hem artırabilen hem de azaltabilen Gas proteinleri (EP3, DP2 ve TP) olarak birleştirilebilirler.
PG reseptörü sinyali, hem cAMP-protein kinaz A bağımlı mekanizmayı hem de bağımsız mekanizmaları içerir; bağımsız mekanizmalar, kardiyovasküler fonksiyonlara katılan, kalsiyum kullanımını ve vasküler tonusu düzenleyen cAMP tarafından doğrudan aktive edilen değişim proteinleri (Epac1 ve 2) ile gerçekleşir.
PG ve TX biyosentetik kaskadında, insanlarda amino asit dizisinde %60 homoloji ile iki COX izoformu tanımlanmıştır; COX-1 (PGHS-1) tipik olarak, çoğu dokuda prostanoid üretiminden sorumlu ve hemen hemen her yerde eksprese edilen ana izoform olarak kabul edilir. COX-1, hem endotelyal hem de aktive trombositlerde TXA2’nin ana kaynağıdır ve düşük doz asetilsalisilatın, asetilasyon ve inhibisyon için bir hedefidir. COX-2’nin (PGHS-2) uzun süredir inflamasyon, enfeksiyon veya kanser bölgesinde eksprese edilen indüklenebilir izoform olduğuna inanılmaktadır.
Son zamanlarda farelerde yapılan gen ekspresyon çalışmalarında; beyin, bağırsak, timus ve böbrek gibi dokularda COX-2 ekspresyonun ana bileşen olduğu gösterilmiştir. COX-2’nin böbreklerdeki ana ekspresyonu, inflamasyonla ilgili olmayan transkripsiyonel faktörler tarafından düzenlenir. Arteriyel hipertansiyon, diyabet veya kalp yetmezliği gibi durumlarda hem renal kortekste hem de medullada COX-2 ekspresyonu artar. COX-2, insanlarda PGI2 oluşumundan sorumludur. Yine de, immünohistokimya ve biyolüminesan görüntülemeye dayalı diğer raporlar, insan aort endotel hücrelerinde fizyolojik koşullarda PGI2’nin ana kaynağı olarak COX-1’e işaret etmektedir. PGI2 oluşumundaki spesifik fizyolojik rolleri netleştirmek için daha fazla çalışmaya ihtiyaç vardır.
Vasküler sistem
Prostanoid araştırmalarında en çok araştırılan konu muhtemelen PG’lerin ve TX’lerin trombosit aktivasyonu ve agregasyonu dahil olmak üzere vasküler tonus ve fonksiyon üzerindeki etkileridir.
Prostanoidlerin kardiyovasküler ve renal etkilerine ilişkin ufuk açıcı bilgilerin ve bilimsel ilerlemelerin çoğu fare deneylerinden elde edilmiş olmasına rağmen insanlarda ve farelerde protein kodlayan gen bölgeleri %85 (60-99) homoloji ile özdeştir (4).
PGI2 ve TXA2, hem trombositler hem de kan damarları üzerinde zıt etkilere sahiptir; PGI2, endojen bir antikoagülan ajandır. TXA2’nin vazokonstriktif ve protrombotik etkileri vardır. PGI2 antikoagülan etkisinin endotel hücrelerde trombomodülinin uyarılması ve C-protein aktivasyonuyla olduğu düşünülmektedir. PGI2, esas olarak TXA2’nin protrombotik ve vazokonstriktif etkisinin bir modülatörü olarak görev yapar.
PGE2 trombosit agregasyonunda da rol oynar, EP3 reseptörü aracılığıyla aktivasyonu kolaylaştırır. Trombosit aktivitesi üzerindeki modülatör etkisinin yanı sıra, prostanoidler ateroskleroz gelişiminde de rol oynar.
NSAİİ’ler COX izoformlarını farklı şekilde inhibe eder ve PG ve TX sentezini azaltır. NSAİİ’lerle ilişkili artmış kardiyovasküler risk, hem antitrombotik PGI2’yi hem de proagregator ve vazokonstriktif TXA2’yi farklı şekilde azaltan COX-1 ve COX-2 inhibisyonunun derecesi ile ilişkilidir. TXA2 ve PGI2 seviyeleri arasındaki dengenin bozulması ateroskleroz, tromboz ve diğer kardiyovasküler komplikasyonlara neden olabilir.
Hem nonselektif hem de COX-2 selektif NSAİİ’ler, hücre apoptozunu indükleyebilir ve spesifik hücre sinyal yollarını değiştirerek reaktif oksijen türlerinin oluşumunu arttırabilir. Böylece farklı mekanizmalar yoluyla tromboz, miyokard enfarktüsü, kalp yetmezliği ve aritmi gibi kardiyovasküler komplikasyonlar oluşabilir (5).
İnsanlarda en çok bulunan prostaglandin olan PGE2, vasküler tonus üzerinde farklı bir etki gösterir. Bu etki, farklı sinyal yollarına bağlı olan EP1, EP2, EP3 ve EP4 membran reseptörlerine bağlanmaya ilişkilidir. PGE2 ilişkili vazodilatasyon ve hipotansiyon adenilil siklaz aktivasyonuna bağlı EP2/EP4 reseptörleri aracılığı ile oluşurken; serebral dolaşımdaki vazokonstriksiyon Gaq proteinlerine bağlanan EP1 reseptörlerinin uyarılmasıyla ilgili olup fosfatidilinositol hidrolizinin artması ve hücre içi kalsiyum seviyelerinin yükselmesi ile sonuçlanır.
EP2 ve EP4, esas olarak vasküler düz kas hücreleri üzerindeki etkilerinden dolayı genellikle relaksasyon yapan reseptörler olarak kabul edilir. Öte yandan EP4 reseptörünün vasküler tonusun kontrolünde ve arteriyel hipertansiyon patogenezinde karmaşık bir rolü olduğu öne sürülmüştür.
Kalp
Prostanoidlerin kardiyak fibroz, iskemi ve aritmiler üzerindeki etkilerini değerlendiren transgenik hayvan modellerinde yapılan çalışmalardan elde edilen veriler; PG’lerin kalp dokusu üzerinde doğrudan ve spesifik bir etkisi olduğunu göstermektedir. PGE2, EP4 reseptörleri aracılığıyla etki ederek kardiyak miyosit hipertrofisini uyarır. PGE2’nin iskemi/reperfüzyon hasarından sonra koruyucu etkisi olduğu düşünülmektedir. Farelerde yapılan bir çalışmada; PGI2’nin de iskemi/reperfüzyon hasarından sonra kardiyomiyosit üzerinde koruyucu benzer bir etkisi olduğu rapor edilmiştir.
Böbrek
COX-1 böbrekte eksprese edilir ve fizyolojik renal vasküler ve tübüler fonksiyonların yanı sıra hormonal sekresyonu düzenler; COX-2, böbrekte yapısal olarak eksprese edilir. Her ikisi de endotelyal ve tübüler seviyelerde yerleşiktir ve ayrıca interstisyel medüller hücrelerde eksprese edilir. Medüller prostaglandin sentezi kortekstekinden fazladır. Renal medullada PG sentezinin çoğu interstisyel medüller hücrelerde ve toplayıcı tübüllerde olurken kortekste interlobüler arterler, afferent arteriyoller ve glomerüller başlıca biyosentez bölgeleridir. Proksimal tübüllerde ve Henle kulpunda COX aktivitesi azalır. PGE2, tübüller tarafından salgılanan başlıca prostanoid iken glomerüler seviyelerde hem PGE2 hem de PGI2 benzer miktarda bulunur. Diğer araşidonik asit metabolitlerinin doğrudan renin salınım düzenlemesine katıldığı öne sürülse bile renal PGE2 ve PGI2, maküla densadan renin salgılanmasından sorumludur. Renin salınımının akut ve kronik düzenlenmesinde makula densada COX-2 tarafından üretilen PG’lerin özel bir rolü olduğu gösterilmiştir.
Farelerde renin ekspresyon ve aktivite seviyelerinin COX-2’ye özgü antagonizma veya COX-2 eksikliği olanlarda azaldığı gösterilmiştir. Tersine, artan COX-2 ekspresyonu uzun süreli furosemid ile tedavi edilen hacim deplesyonu olan sıçanlarda ve Bartter sendomromlu hastalarda yüksek renin seviyesi ile ilişkilendirilmiştir.
PG’ler ayrıca vazopressinin antidiüretik etkisini antagonize edebilir; dopamin ve natriüretik peptitlerin natriüretik etkisine yol açarlar. Normal koşullarda; vasküler perfüzyon ve direnç, glomerüler filtrasyon ve sodyum atılımı dahil böbrek fonksiyonu marjinal olarak PG sekresyonuna bağlıdır. Aslında adrenerjik tonus, renin-anjiyotensin aldosteron sistemi, endotelin sistemi veya adenozin ve dopamin sistemleri gibi diğer düzenleyici mekanizmalar aktive edilmediğinde NSAİİ uygulaması böbrek fonksiyonunu etkilemez.
Hipoperfüzyon veya hipovolemik bir ortam oluştuğunda ve eşzamanlı olarak dolaşımdaki vazokonstriktör salınımı (anjiyotensin II, norepinefrin, vazopressin ve endotelin) yükseldiğinde PG üretimi, renal perfüzyonu sürdürme ve iskemiyi sınırlamada temel rol oynar.
Norepinefrin, anjiyotensin ve vazopressin; glomerüler mezangial, epitelyal ve renal medüller interstisyel hücrelerden PGE2 ve PGI2 salınımını uyarır. COX-1 ve COX-2 inhibisyonu ile arteriolar vazokonstrüksiyonda artışa yol açar (Şekil 2(a) ve (b)). Bu nedenle, gastrointestinal veya renal kayıplara (diüretik tedavisi ile olduğu gibi) bağlı gerçek hipovolemi veya kalp yetmezliği veya siroz veya nefrotik sendroma bağlı etkili bir hacim azalması meydana geldiğinde; PG oluşumu, vazokonstrüktörlerin renal etkilerini ve renal kan akışındaki ve glomerüler filtrasyon hızındaki azalmayı antagonize etmek için klinik olarak anlamlı hale gelir. Bu nedenle PG ile ilişkili afferent arteriyol vazodilatasyonu NSAİİ ile inhibisyona maruz kaldıktan sonra peritübüler akışta bir azalma olduğunda iskemiye bağlı akut tübüler nekroz riskinde artış olur.
Nefrotoksik ilaçlara veya kontrasta bağlı tübüler hasar riski, eşzamanlı NSAİİ alımı ile kolaylaştırılabilir. Ek olarak, insanlarda ve deneysel glomerülonefritte, glomerüller tarafından artan PG’ler ve TXA2 üretimi, renal kan akışının rölatif korunmasıyla glomerüler filtrasyon hızının ciddi şekilde azalmasında rol oynar.
NSAİİ’ler yalnızca afferent arteriolar ve glomerüler hemodinamikleri değil, aynı zamanda glomerüler kapiller ultrafiltrasyon faktörlerini de farklı şekilde etkileyebilir. Bu nedenle, NSAİİ’ler böbrek fonksiyon bozukluğundan ve değişen elektrolit ve su dengesinden sorumlu olabilir.
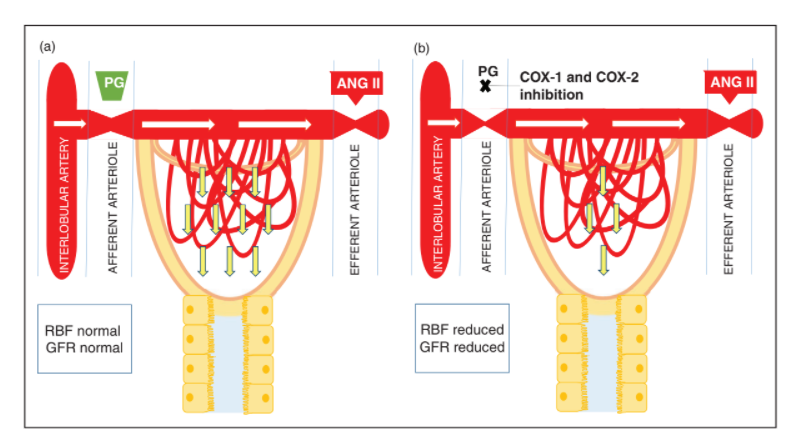
Şekil 2: (a) Afferent arteriyollerin prostaglandin (PG) aracılı vazodilatasyonu, renal vazokonstriksiyonu ve kalp yetmezliği gibi düşük etkili hacim ile karakterize klinik durumlarda glomerüler filtrasyon hızının (GFR) azalmasını önler. (b) NSAİD’ler, renal hipoperfüzyona (böbrek kan akışı (RBF)) ve GFR’nin azalmasına yol açan afferent arteriyol vazodilatasyonunu bozar. ANG II: anjiyotensin II; COX: sikloksijenaz.
NSAİİ’lerin farmakolojisi
NSAİİ’ler farklı kimyasal yapılardan elde edilir ve yarı ömürlerine göre kısa ve uzun etkili ilaçlar olarak sınıflandırılır (Tablo 1). Bu, ele alınması gereken önemli bir konudur, çünkü etkinlik ve toksisite değerlendirmesi, bir NSAİİ’nin yarı ömrünün yaklaşık 3-5 katı olan plazma kararlı durum düzeyine ulaşması için geçen süreyi içermelidir.
NSAİİ’lerin çoğu, oral uygulamadan sonra iyi emilir, minimal hepatik ilk geçiş metabolizmasına uğrar ve serum proteinlerine sıkıca bağlanır. Plazma albümin konsantrasyonu düştüğünde (sirozda ya da inflamatuar hastalıkların aktif fazı sırasında hepatik sentezin azalmasına bağlı olarak veya nefrotik sendromda olduğu gibi idrarla albümin kaybı nedeniyle) serbest proteine bağlı olmayan aktif NSAİİ’ler daha yüksek oranda dolaşımdadır. Risk klinik duruma, ilaca ve doza bağlı olarak değişir.
NSAİİ’ler (asetilsalisilat hariç) proteine sıkı bir şekilde bağlandıklarından K vitamini antagonistleri ile tedavi edilen hastalarda plazma proteinlerinin varfarinden ayrılarak NSAİİ’ye bağlanması nedeniyle kanama riskini arttırabilirler.
COX izoform inhibisyonu seviyesi, NSAİİ’lerin etkinliğinden ve toksisitesinden sorumludur. COX hem siklooksijenaz hem de hidroperoksidaz kataliz özelliğine sahiptir. NSAİİ’ler ve asetilsalisilat, her iki reaksiyonu da inhibe edebilirken asetaminofen sadece hidroperoksidaz katalizini bloke ederek etki eder. Böyle spesifik bir etki, asetaminofenin neden NSAİİ’lerin yaptığı gibi anti-inflamatuar veya antitrombotik etkiler göstermediğini, daha ziyade antipiretik ve analjezik özellikler gösterdiğini açıklar.
NSAİİ’lerin etkinliği ve toksisitesi ayrıca, nükleer faktör kappa B gibi spesifik transkripsiyon faktörleri ve nötrofil-endotelyal yapışma molekülleri ve nitrik oksit sentaz enzimleri üzerindeki aktivatör proteinler üzerinde modülatör bir etki içeren PG aracılı olmayan NSAİİ etkilerine de bağlıdır.

Tablo 1: Etki süresi, kimyasal yapı ve siklooksijenaz (COX) izoform seçiciliğine dayalı steroid olmayan antiinflamatuar ilaç (NSAİİ) sınıflandırması
NSAİİ’ler ve diğer ilaçlar arasındaki etkileşimler, hem renal (hemodinamik) hem de kardiyovasküler (hemorajik risk) advers etkilerle birlikte toksisite riskini şüphesiz arttırır. Bazı NSAİİ’ler, CYP-2C9’u (indometasin, ibuprofen ve diklofenak) veya CYP-2C8/2D6’yı (selekoksib) kısmen inhibe ederek ilaçların plazma düzeylerini artırabilir.
NSAİİ tedavisinde klinik ve farmakolojik anamnezin dikkatlice alınması oldukça mühimdir. Gastrointestinal komplikasyon riskinin daha yüksek olması ve kombinasyonlarının daha fazla etkili olmaması nedeniyle, çoklu NSAİİ kombinasyonlarının yanı sıra yüksek dozlarda asetaminofen ile eşzamanlı NSAİİ kullanımından kaçınılmalıdır.
Nonselektif ve COX-2 selektif NSAİD’lerin akut ve kronik böbrek hasarı
NSAİİ kullananların yaklaşık %3’ü renal yan etkiler yaşayabilir. Bu durum yılda bir veya daha fazla nefrotoksik olay yaşayan 2,5 milyondan fazla hastaya tekabül etmektedir.
Hem nonselektif hem de COX-2 selektif NSAİİ’ler akut böbrek hasarına (ABH) neden olabilir. NSAİİ’ler; nefrotik sendrom ve papiller nekrozun eşlik edebileceği hemodinamik aracılı ABH, ödem, elektrolit ve asit-baz bozuklukları, akut tübüler nekroz ve akut interstisyel nefrit (AİN) dahil olmak üzere çeşitli böbrek hasarı formlarını indükleyebilir.
Mutlak hacim azalması ve dehidratasyon, azalmış efektif arter hacmi veya şiddetli hiperkalsemi risk faktörlerinden sadece birinin varlığı bile NSAİİ nedenli akut böbrek hasarının oluşumuyla ilişkilidir. Kronik böbrek hastalığı ve yaşlılık da NSAİİ’nin neden olduğu ABH’a yol açan başlıca risk faktörleridir. Diüretikler, anjiyotensin dönüştürücü enzim inhibitörleri (ACEinh), anjiyotensin II reseptör 1 blokerleri de ABH riskini artırır.
Kalp yetersizliği olan ve efektif arter hacmi azalmış hastalar, COX-2 selektif ve nonselektif NSAİİ’lerle tedavi edildiğinde; afferent arteriyollerin PG aracılı vazodilatasyonu bozulacak, renal hipoperfüzyon artacak ve GFR’de azalma meydana gelecektir (Şekil 2(a) ve (b)). Bu nedenle NSAİİ tedavisi başlanırken dikkat edilmelidir.
Artan plazma kreatinin düzeyleri, önemli proteinüri olmaması (24 saatte 1 gramdan az proteinüri), hematüri ve hafif idrar sedimenti son zamanlarda NSAİİ kullanan hastalarda gelişen hemodinami ilişkili ABH’ın laboratuvar bulguları olabilir. Daha yüksek seviyelerde proteinüri (24 saatte 1 gramdan fazla) varlığı, sıklıkla NSAİİ’nin neden olduğu bir glomerüler lezyonu (minimal change hastalığı veya membranöz nefropati) düşündürebilir.
NSAİİ ile ilişkili ABH ayrıca akut tübüler nekroza bağlı olabilir. Bu durumda idrar sedimentinde; renal tübüler epitel hücre silendirleri, renal tübüler epitel hücreleri veya granüler silendirler izlenir. Ayrıca, NSAİİ’ler, bu durumda idrar sedimentinde lökosit ve lökosit silendirlerinde artış izlenen AİN’e yol açabilir. COX-2 selektif ilaçlar da dahil olmak üzere bir sınıf olarak NSAİİ’ler (özellikle fenoprofen gibi propiyonik asit türevleri) (Tablo 1), hem AİN’i hem de minimal change hastalığını veya membranöz nefropati ile ilişkili nefrotik sendromu indükleyebilir.
Özellikle yaşlılarda esas olarak polifarmasi nedeniyle NSAİİ aracılı AİN vakalarında, %30’luk bir artış bildirilmektedir. NSAİİ aracılı AİN’de nefrotik sendrom ortaya çıkabilir, ancak nadirdir (%1’den az).
AİN oluşumu doza bağımlı değildir ve aynı ilaç yeniden verilirse tekrarlayabilir. NSAİİ tedavisinin başlangıcı ile AİN’nin ortaya çıkması arasındaki süre değişkendir ve birkaç günden birkaç aya kadar olabilir. AİN’li hastalardaki kreatinin yüksekliği hem oligüri ilişkili hem de nonoligürik durumlarda ortaya çıkabilir. AİN klinik paternine ateş, döküntü veya kanda eozinofili ve idrar eozinofilleri eşlik edebilir.
NSAİİ’lerin kesilmesi, birkaç hafta ile birkaç ay içinde tablonun düzelmesini sağlar. NSAİİ aracılı AİN’in kesin mekanizması net değildir. Lökotrien ilişkili T-helper lenfosit aktivasyonunun patofizyolojide rol oynadığı düşünülmektedir. Hem düşük PG üretimi hem de glutatyon deplesyonu, NSAİİ’lerin medüller toksik etkisine katkıda bulunur. Analjezik ilişkili nefropatinin laboratuvar paterni spesifik değildir ve normal idrar sedimenti veya sadece hafif proteinüri ile ilişkili plazma kreatinin düzeylerinde yavaş bir artış trendi izlenir.
Analjezik kullanımı kesilirse, kronik böbrek hastalığının ilerlemesi durdurulabilir ve daha önce yüksek doz maruziyeti sonrası böbrek fonksiyonunda ciddi düşüş olanlar dışında glomerüler filtrasyon düzelebilir.
Fenasetinin ana metaboliti ve yaygın olarak reçete edilen bir ateş düşürücü ve analjezik ilaç olan asetaminofen (parasetamol) bile ilerlemiş böbrek yetmezliği olan hastalarda kümülatif doz nedeniyle ilerleyici böbrek fonksiyonu kaybı ile ilişkili olabilir. Hafif derece renal fonksiyon bozukluğu olan hastalarda, ilaç tüketim sıklığı azaldığında progresyon riski gözlemlenmemiştir. Yine de, yakın zamanda bildirildiği gibi, düşük-orta alkol tüketimi ile birlikte asetaminofen terapötik dozlarda kullanılsa bile progresif renal fonksiyon kaybı oluşan hasta sayısı yükselmiştir.
Düşük dozlarda asetilsalisilatın kronik terapötik kullanımı, çalışmaların çoğunda ilerleyici böbrek yetmezliği riski ile ilişkili görünmemektedir, ancak asetaminofen ve diğer NSAİİ’ler ile birlikte kullanımı riski artırmaktadır.
Kronik böbrek yetmezliği olan hastalarda hem COX-2 selektif hem de nonselektif NSAİİ’lerin yüksek dozlarından kaçınılması gerektiğine dair önemli kanıtlar vardır.
PRECISION (Prospective Randomized Evaluation of Celecoxib Integrated Safety Versus Ibuprofen or Naproxen) çalışmasında; en az bir kardiyovasküler risk faktörü olan osteoartrit ve romatoid artrit hastalarında, COX-2 selektif ilaç selekoksibin orta dozlarda uygulandığında ibuprofenden daha az renal olay ile ilişkili olabileceği gösterilmiştir (-%39). Benzer bir eğilim selekoksib ile naproksen karşılaştırıldığında da izlenmiştir (6).
NSAİİ’lerin kan basıncı, elektrolitler ve sıvı dengesi üzerindeki etkileri
COX-2 selektif ve nonselektif NSAİİ’ler hem normotansif hem de hipertansif hastalarda kan basıncının yükselmesine neden olabilir. NSAİİ ile ilişkili kan basıncı artışı normotansif kişilerde tahmini 1-2 mm Hg civarındadır ve artış hipertansiyonu olan hastalarda 14 mm Hg’ya kadar ulaşabilir (7). Bu ilaçlar, tedavi altındaki hipertansif hastalarda antihipertansif ilaçların etkinliğini bozabilir. NSAİİ’lerin (COX-2 selektif dahil) kan basıncı kontrolü üzerindeki olumsuz etkisi, kalsiyum kanal blokerleri kullanıldığında gözlenmez ve beta adrenerjik blokerler için minimumdur (8).
Renal COX-2 inhibisyonu; daha az natriürez ve artan intravasküler hacim ardından kan basıncında önemli bir artışa yol açar. Osteoartrit ve romatoid artritten etkilenen hastalarda yapılan orta dozda bir COX-2 seçici inhibitörü ile iki nonselektif NSAİİ’nin karşılaştırıldığı, 24 saatlik ayaktan kan basıncı takibi yapılan PRECISION-ABPM çalışmasında; selekoksibin ortalama sistolik kan basıncı üzerinde nötr bir etkiye, ibuprofenin ise ortalama sistolik kan basıncı üzerinde önemli bir artış etkisine sahip olduğu tespit edilmiştir (9).
Yüksek dozlarda asetilsalisilat kan basıncını etkileyebilirken, düşük dozlarda (75 mg/gün) kan basıncını etkilemez. Asetaminofenin uzun süreli oral uygulaması -birkaç çalışmada hipertansif hastalarda nötr bir etki gösterse bile- hem sistolik hem de diyastolik kan basıncı seviyelerini artırabilir. Aksine, akut intravenöz asetaminofen uygulaması kan basıncını düşürür. Bu nedenle, NSAİİ’ler etkilerini doza bağımlı bir şekilde gösterdikleri için hipertansif hastalarda en düşük etkili dozda ve en kısa sürede kullanılmalıdırlar.
NSAİİ kullanımının elektrolit ve sıvı dengesinde değişikliklere neden olabileceği de bilinmektedir. Bu değişiklikler hiperkalemi, hiponatremi ve ödemi içerir.
Hiperkalemi makula densada PG oluşumunu ve adrenal kortekste anjiyotensin II duyarlılığını azaltarak renin ve aldosteron salgısını azaltır. Hiperkalemi ayrıca NSAİİ ilişkili böbrek hasarının ve potasyum plazma düzeylerini yükseltebilen ilaçların (ACEinh, anjiyotensin II reseptör blokerleri, direkt renin inhibitörleri ve potasyum tutucu diüretikler) eş zamanlı kullanılmasının sonucu olabilir.
Yaşlı insanlarda plazma potasyumundaki artış; litre başına 0,5-1 mmol olacak şekilde değişebilir (10). Sağlıklı kişilerde artış ya minimal olur ya da izlenmez. NSAİİ kaynaklı hipokalemi daha nadirdir. Yüksek dozlarda ibuprofenin şiddetli hipokalemi ile renal tübüler asidoz ile ilişkili olduğunu ve ilaç kesildikten sonra hipokalemi ve hiperkloremik asidozun hızlıca iyileştiğini gösteren olgu sunumları mevcuttur.
Hem nonselektif hem de COX-2 selektif NSAİİ’ler antidiüretik hormon (ADH) aktivitesini kolaylaştırarak serbest su atılımı ile hiponatremiye yol açabilir. Şiddetli kalp yetmezliği hastalarında olduğu gibi etkili arteriyel hacim azaldığında, ADH seviyeleri yükselir. NSAİİ’ler, ADH sekresyonunu ve aktivitesini daha da artırabilir ve bu hastalarda hiponatremiye neden olabilir veya hiponatremiyi derinleştirebilir. Hiponatremi, siroz ve nefrotik sendromlu hastalarda veya uygunsuz ADH sendromundan etkilenen hastalarda da indüklenebilir.
Hiponatremi, tiyazid diüretik tedavisinin iyi bilinen bir komplikasyonudur ve NSAİİ’lerle kombine tedavi olasılığı artırır. Hem nonselektif hem de COX-2 selektif NSAİİ’ler kalp yetmezliği hastalarında ödem oluşumuna ve diüretik direncine yol açan sodyum retansiyonunu indükleyebilir. Ayrıca diüretik etkinliğini azaltarak, sodyum ve su tutulmasını indükleyerek kronik kalp yetmezliği hastalarını dekompanse edebilirler. Bu durum kilo alımına ve vasküler direncin artmasına neden olur.
Nonselektif ve COX-2 selektif NSAİD’lerin kardiyak fonksiyon üzerindeki etkileri
Atriyal fibrilasyon ve kardiyak arrest
Vaka-kontrol, randomize ve gözlemsel kohort çalışmaları ve bir meta-analiz ile COX-1 ve COX-2 inhibisyonunun atriyal fibrilasyon (AF) gelişimi ve nüksü üzerindeki etkisi incelenmiştir. Birleşik Krallık’ta yapılan bir vaka-kontrol çalışmasında, NSAİİ alan hastalarda kronik ancak paroksismal olmayan AF riskinde önemli bir artış bildirilmiştir. Bu risk, tedavi süresi bir yıldan uzun olan kullanıcılarda daha fazladır (11).
Danimarka’da yapılan bir araştırmada, hem nonselektif NSAİİ hem de COX-2 selektif inhibitör kullananlarda, kullanmayanlara kıyasla sırasıyla %33 ve %50 daha yüksek AF veya atriyal flutter atağı riski olduğu gösterilmiştir. Özellikle COX-2 inhibitörleri ile tedaviye başlanan kronik böbrek hastalığı veya romatoid artriti olan hastalarda ve yaşlılarda riskin daha yüksek olduğu bildirilmiştir (12). Başka bir çalışmada, nonselektif NSAİİ tedavisine yeni başlayanların artmış AF riski altında olduğu, özellikle kalp yetmezliği hastalarında riskin iki katına çıktığı belirtilmiştir. Bununla beraber ilgili çalışmada, kronik böbrek ve akciğer hastalığı olanlar dışında COX-2 selektif NSAİİ kullananlarda yüksek risk gösterilmemiştir(13). Bunun aksine ise İsveç’te yapılan geniş bir kohort çalışmasında COX-2 selektif inhibitör kullanımı ile AF insidansı arasında daha güçlü bir ilişki olduğunu gösterilmiştir (14).
400.000 AF vakası içeren beş gözlemsel çalışmanın bir meta-analizinde; NSAİİ kullananların %12 daha yüksek AF riskine sahip olduğu, yeni kullancılar için bu oranın %53’e yükseldiği bildirilmiştir (15).
Diklofenak dahil olmak üzere COX-2 inhibitörleri, nonselektif NSAİİ’lere kıyasla majör risk ile ilişkilendirilmiştir. AF gelişimi ve NSAİİ kullanımı arasındaki mekanizma belirsizdir. Renal COX-2 inhibisyonunun sıvı retansiyonu, artmış kan basıncı, artmış diyastol sonu basıncı dahil AF’ye yol açan bir dizi olayı tetikleyebileceği varsayılmıştır. Atriyal fibrozisin rolü olabileceği ileri sürülmektedir ancak halen araştırılmaktadır. Serum potasyum düzeyindeki değişikliklerin yanı sıra polifarmasi nedeniyle eşzamanlı ilaç kullanımlarının proaritmik etkileri olabileceği düşünülmektedir.
NSAİİ tüketimi ve kardiyak arrest arasında bağıntı kuran bir rapor bildirilmiştir. Danimarka Kardiyak Arrest Kayıtları’na dayalı bir çalışmada; ibuprofen ve diklofenak kullanımı ile kardiyak arrest riski arasında doğrudan bir ilişki gözlemlenmiştir. Hastane dışında kardiyak arrest geçiren hastalarda, kardiyak arrestten 30 gün öncesine kadar NSAİİ maruziyeti majör bir risk faktörü olarak tanımlanmış; ibuprofenin kardiyak arrest riskini %31, diklofenak kullanımının %50 arttırdığı belirtilmiş, COX-2 selektif inhibitörler veya naproksen ile anlamlı ilişki bulunmamıştır (16).
Bu bulgular, hem nonselektif hem de COX-2 selektif NSAİİ reçetesinin AF oluşumu için potansiyel bir risk faktörünü temsil edebileceğini düşündürmektedir.
Miyokardiyal enfarktüs
COX-2 selektif inhibitörlerin geliştirilmesini takiben kardiyovasküler güvenlik, özellikle aterotrombotik vasküler olaylar ile ilgili çeşitli endişeler ortaya çıkmıştır.
Rofecoxib alan romatoid artrit hastalarının, daha az üst gastrointestinal kanama göstermesine rağmen, naproksen ile tedavi edilen hasta grubuna kıyasla fazla vasküler olay yaşadığı VIGOR çalışması ilk gözlem niteliğindedir. Bu gözlemden sonra, COX-2 selektif ve COX-1, COX-2 nonselektif NSAİİ ilaçlarının kardiyovasküler güvenliğiyle ilgili çeşitli randomize kontrollü çalışmalar ve gözlemsel çalışmalar yapılmıştır.
2004 yılında rofecoxib, myokardiyal enfarktüs (MI) ve felç riskinde artış oluşturması endişesiyle piyasadan çekildi. İlginç bir şekilde, MI riskinin yalnızca tedavi sırasında mevcut olduğu diğer NSAİİ’lerin aksine; rofecoxib ile ilişkili MI riskinin ilacın kesilmesinden sonra belirsiz bir süre boyunca devam etmiş olabileceği düşünülmüştür.
RKÇ’lerden elde edilen verilerin ilk meta-analizinde, plaseboya kıyasla “coxib”ler için vasküler olayların insidansında esas olarak MI oluşumu nedenli artış olduğu bildirilmiştir (%42 risk artışı) (17). Coxibler ile NSAİİ’ler (yüksek doz ibuprofen veya diklofenak) arasında hiçbir fark ortaya çıkmamış, ancak yüksek dozlarda naproksenin daha güvenli bir profili olduğu kanıtlanmıştır.
Coxibler ve diklofenak veya yüksek doz ibuprofen ile karşılaştırılabilir vasküler olay riskine işaret eden RKÇ’lerin başka bir metaanalizi sonuçları doğrulamıştır.
NSAİİ’ler arasındaki MI riskindeki farklılıklar genellikle farmakodinamiklerine, özellikle spesifik COX-2 inhibisyon potansiyeline bağlanmıştır.
Yapılan bir çalışmada, NSAİİ kullanıcılarında tam kanda COX-2 aktivite inhibisyonu ile nispi MI riski arasında sıkı bir ilişki bulunmuştur. Kullanılan ilaçlar yüksek COX-2 inhibisyonu (en az %90 – rofekoksib, diklofenak, indometasin ve piroksikam) ve düşük COX-2 inhibisyonu (<%90 – ibuprofen, meloksikam, selekoksib ve etoricoxib) şeklinde gruplandırıldığında MI riskinde anlamlı fark bulunmuştur (ilkinde %60, ikincisinde %18 artış).
Benzer şekilde, ibuprofen için MI riski doza bağımlı ve COX-2 inhibisyonunun derecesi ile ilişkili olduğu tespit edilmiştir. Bu çalışma, naproksenin risk altında olmayan genel popülasyonla karşılaştırıldığında hiçbir farklılık göstermeyen daha güvenli bir profille ilişkili olduğunu doğrulamıştır.
Genel olarak, COX-2 selektif ve nonselektif NSAİİ kullanıcıları arasında, %30-40 arasında değişen göreceli bir MI riski dikkate alınmalıdır. Özellikle önceden var olan vasküler veya kalp hastalığı olan hastalarda doz ne kadar yüksek olursa risk o kadar yüksek olacaktır. Düşük kardiyovasküler riski olan hastalarda, düşük doz NSAİİ’lerin kullanımları nispeten daha güvenlidir.
Kalp yetmezliği
Nonselektif ve COX-2 selektif NSAİİ’ler, bozulmuş sodyum ve su atılımına ve vasküler tonus artışına yol açarak kalp yetmezliği riskinde artışa neden olur. NSAİİ’lerin ve coxiblerin hemodinamik ve renal etkileri yeni vakaların gelişmesine neden olabilir, konjesyonu kötüleştirerek kalp yetmezliği tanısı olan hastaları dekompanse hale getirebilir. Sürekli kullanımları ölüm riskini de artırabilir. NSAİİ’lerle bir hafta tedavi, özellikle yaşlılarda hastaneye yatma olasılığını iki katına çıkarır. Daha önce kalp yetmezliği tanısı olan hastalarda ise bu risk daha fazladır. Artan dozlarda NSAİİ’lerin kullanımı ile risk daha da artar.
Romatizmal hastalıktan etkilenmeyenleri içeren randomize kontrollü çalışma verilerinin bir meta-analizinde, nonselektif ve COX-2 selektif ilaçlar arasında fark olmaksızın NSAİİ kullanımı ile kalp yetmezliği arasında bir ilişki bulunmuştur (18).
Dört Avrupa ülkesindeki (Almanya, İtalya, Hollanda ve Birleşik Krallık) sağlık hizmeti veri tabanlarından hazırlanan bir vaka kontrol çalışmasında; NSAİİ kullananlarda (önceki 14 gün içinde), geçmiş kullanıcılara kıyasla kalp yetmezliği ile ilgili hastaneye ilk defa yatış için göreceli riskin %19 oranında arttığı ve bu riskin NSAİİ dozuyla doğru orantılı olduğu doğrulanmıştır. Aynı çalışmada, daha önce kalp hastalığı öyküsü olan veya olmayan hastalarda, yaş artışıyla beraber benzer kalp yetmezliği gelişim riski görülmüştür (19).
Patofizyolojik açıdan bakıldığında, NSAİİ kullanımı, renin-anjiyotensin blokajının vasküler tonus üzerindeki olumlu etkilerini antagonize edebilir (ACE-I, anjiyotensin II reseptör 1 antagonistleri). Kalp yetmezliği hastalarında diüretiklerin hacim konjesyonu üzerindeki etkilerini en aza indirebilir. Özellikle renal COX-2 inhibisyonu, hem kalp yetmezliği hayvan modellerinde hem de insanlarda vazokonstriksiyon, antidiürez ve antinatriürezi indüklemede büyük önem taşıyor gibi görünmektedir.
Kalp yetmezliği tanısı olan hastalar ile ilgili büyük bir gözlemsel çalışmada, COX-2 selektif ilaçlar (selekoksib, rofekoksib ve diklofenak gibi) için ölüm oranında (tedavi edilmeyen hastalara kıyasla %70 ila %108 arasında değişen) doza bağlı bir artış; naproksen ve ibuprofen’in yalnızca yüksek dozlarında ölüm riskinde artış bildirilmiştir (20).
Bununla birlikte, PRECISION çalışmasında, selekoksibin orta dozlarda (günde 200 mg), nonselektif NSAİİ’ler naproksen ve ibuprofen ile karşılaştırıldığında daha yüksek kardiyovasküler risk (kalp yetmezliği nedeniyle hastaneye yatış dahil) ile ilişkili olmadığı gösterilmiştir (6).
Önceden kalp hastalığı olan düşük doz asetilsalisilat ile tedavi edilen subgrupta; orta doz selekoksib ve nonselektif NSAİİ’ler arasında istatistiksel olarak anlamlı bir fark saptanmamıştır.
Genel olarak, mevcut kanıtlar yüksek kardiyovasküler hastalık riski olanlarda ve kardiyovasküler hastalığı olanlarda COX-2 selektif ve nonselektif NSAİİ’lerden kaçınılması gerektiğini göstermektedir. Her durumda, kısa tedavi süreleri ve düşük dozlar kullanılmalıdır.
NSAİİ’lere alternatif farmakolojik ve nonfarmakolojik tedaviler
Zayıf COX-2 inhibitörü olan asetaminofen, osteoartritik ağrıda başlangıç ve etkin tedavi olarak yüksek dozlarla (genel popülasyonda 4 g’a kadar veya yaşlı hastalarda 3 g’a kadar) uzun süreli tedavi hepatik toksisiteye yol açabilse de önerilir. Ayrıca, yüksek doz asetaminofen, asetilsalisilat ile kombinasyon halinde kullanılmamalıdır.
Bazı hastalar, glukozamin/kondroitin gibi diyet takviyeleri ile ağrıda iyileşme olduğunu iddia etmiş; ancak kontrollü çalışmalarda glukozamin tedavisinin, ağrı veya fonksiyonda önemli bir iyileşmeyi sağladığı doğrulanmamıştır. Diz osteoartritinde intraartiküler kortikosteroid ve hyaluronik asit tedavisinin NSAİİ tedavisine üstün olduğu kanıtlanmıştır. Akupunktur, terapötik ultrason ve manuel manipülasyon, özellikle osteoartritte orta derecede ağrı azalması sağlıyor gibi görünmektedir. Topikal diklofenak veya ketoprofen jel ve kapsaisin (merkezi sinir sistemine nosiseptif ağrı sinyallerini azaltarak) birkaç plasebo kontrollü çalışmada göreceli etkinlik göstermiştir.
Arnica montana, Boswella serrata, Curcuma longa ve Harpagophytum procumbens gibi bir dizi medikal bitkinin, diz ve kalça osteoartriti olan hastalarda ağrıyı ve işlevselliği önemli ölçüde iyileştirdiği gösterilmiştir.
Tek başına veya asetaminofen ile kombinasyon halinde zayıf opioidler (tramadol ve kodein) veya fentanil veya hidrokodon gibi daha güçlü opioidler ile tedavi etkili bir seçenek olabilir; ancak bağımlılık riski batı ülkelerinde ve dünya çapında bir sorun haline gelmiştir.
Metamizol/dipiron (Almanya, İtalya, Portekiz, İspanya ve Macaristan’da mevcuttur) NSAİİ’lerden daha az toksik görünmektedir; ancak bazı ülkelerde agranülositoz riski nedeniyle ilaç yasaklanmıştır.
Sonuç
NSAİİ’lerin reçeteli ya da reçetesiz olarak yaygın kullanımı, zararlı renal ve kardiyovasküler etkilere yol açabilir. NSAİİ’ler, PG inhibisyonu üzerinden birçok mekanizma ile tansiyonu yükseltebilir, ACE inhibitörü, anjiotensin reseptör blokörü ve tiyazid gibi antihipertansif ilaçların etkilerini baskılayabilir. Potansiyel kardiyovasküler toksisiteleri nedeniyle, önceden vasküler veya kalp hastalığı olan hastalar, özellikle akut bir olaydan 3-6 ay geçene kadar NSAİİ kullanımından kaçınmalıdır.
Yaşlı hastalarda sıklıkla karşılaşılan karaciğer ve böbrek hastalıkları, NSAİİ farmakokinetiğini ve farmakodinamiğini değiştirebilir ve böylece toksik etki riskinde artış meydana gelir. Özellikle daha önce bilinen böbrek fonksiyon bozukluğu olan yaşlı hastalar, geniş bir böbrek fonksiyon bozukluğu spektrumu geliştirme riski altındadır. Genel olarak, bu önceki koşullar, yaşlılarda ön planda olmak üzere, NSAİİ’lerin önde gelen hastaneye yatış nedeni olduğuna işaret etmektedir (3).
Osteoartrit ve romatizmal hastalıktan etkilenen hastalarda kardiyovasküler sağlığı korumak ve kardiyovasküler riski azaltmak için yaşam tarzı değişiklikleri çok büyük bir öneme sahiptir. Bu değişiklikler sadece NSAİİ kullanımını sınırlamakla kalmaz, aynı zamanda hastaların kıkırdak dejenerasyonu ağrısını yönetmesine, inflamasyonun azaltılmasına ve önlenmesine olanak tanıyan bütünsel bir yaklaşım sağlar.
NSAİİ kullanımını arttıran reklamlar yerine bu hasta grupları için genişletilmiş aydınlanma seferberlikleri kamu eliyle hazırlanmalıdır.
Bununla birlikte, NSAİİ’leri kullanmak zorunda kaldığımızda, tedavi için en az toksik ilaçlar (mide-duodenal toksisite endişesi olmadığında naproksen, orta dozda selekoksib veya alternatif olarak günde 3 g’a kadar asetaminofen veya düşük doz ibuprofen) seçilmelidir.
NSAİİ deyip geçmeyiniz, reçetenizi gözden geçiriniz.
REFERANSLAR
- Cabassi A, Tedeschi S, Perlini S, Verzicco I, Volpi R, Gonzi G, et al. Non-steroidal anti-inflammatory drug effects on renal and cardiovascular function: from physiology to clinical practice. European journal of preventive cardiology. 2020;27(8):850-67.
- Keith SW, Maio V, Dudash K, Templin M, Del Canale S. A physician-focused intervention to reduce potentially inappropriate medication prescribing in older people. Drugs Aging. 2013;30(2):119-27.
- Varga S, Alcusky M, Keith SW, Hegarty SE, Del Canale S, Lombardi M, et al. Hospitalization rates during potentially inappropriate medication use in a large population‐based cohort of older adults. Br J Clin Pharmacol. 2017;83(11):2572-80.
- Woodward D, Jones R, Narumiya S. International Union of Basic and Clinical Pharmacology. LXXXIII: classification of prostanoid receptors, updating 15 years of progress. Pharmacol Rev. 2011;63(3):471-538.
- Ghosh R, Alajbegovic A, Gomes AV. NSAIDs and cardiovascular diseases: role of reactive oxygen species. Oxid Med Cell Longev. 2015;2015.
- Nissen SE, Yeomans ND, Solomon DH, Lüscher TF, Libby P, Husni ME, et al. Cardiovascular safety of celecoxib, naproxen, or ibuprofen for arthritis. N Engl J Med. 2016;375:2519-29.
- Walker C, Biasucci LM. Cardiovascular safety of non-steroidal anti-inflammatory drugs revisited. Postgrad Med. 2018;130(1):55-71.
- Ishiguro C, Fujita T, Omori T, Fujii Y, Mayama T, Sato T. Assessing the effects of non-steroidal anti-inflammatory drugs on antihypertensive drug therapy using post-marketing surveillance database. J Epidemiol. 2008:0805080012-.
- Ruschitzka F, Borer JS, Krum H, Flammer AJ, Yeomans ND, Libby P, et al. Differential blood pressure effects of ibuprofen, naproxen, and celecoxib in patients with arthritis: the PRECISION-ABPM (Prospective Randomized Evaluation of Celecoxib Integrated Safety Versus Ibuprofen or Naproxen Ambulatory Blood Pressure Measurement) Trial. Eur Heart J. 2017;38(44):3282-92.
- Lafrance J-P, Miller DR. Dispensed selective and nonselective nonsteroidal anti-inflammatory drugs and the risk of moderate to severe hyperkalemia: a nested case-control study. Am J Kidney Dis. 2012;60(1):82-9.
- De Caterina R, Ruigómez A, Rodríguez LAG. Long-term use of anti-inflammatory drugs and risk of atrial fibrillation. Arch Intern Med. 2010;170(16):1450-5.
- Schmidt M, Christiansen CF, Mehnert F, Rothman KJ, Sørensen HT. Non-steroidal anti-inflammatory drug use and risk of atrial fibrillation or flutter: population based case-control study. BMJ. 2011;343:d3450.
- Chao T-F, Liu C-J, Chen S-J, Wang K-L, Lin Y-J, Chang S-L, et al. The association between the use of non-steroidal anti-inflammatory drugs and atrial fibrillation: a nationwide case–control study. Int J Cardiol. 2013;168(1):312-6.
- Bäck M, Yin L, Ingelsson E. Cyclooxygenase-2 inhibitors and cardiovascular risk in a nation-wide cohort study after the withdrawal of rofecoxib. Eur Heart J. 2012;33(15):1928-33.
- Liu G, Yan Y-P, Zheng X-X, Xu Y-L, Lu J, Hui R-T, et al. Meta-analysis of nonsteroidal anti-inflammatory drug use and risk of atrial fibrillation. The American journal of cardiology. 2014;114(10):1523-9.
- Sondergaard KB, Gislason G. NSAIDs and cardiac arrest: Non-steroidal anti-inflammatory drug use is associated with increased risk of Out-of-hospital Cardiac Arrest: A nationwide Case-Time-Control study. Eur Heart J. 2017;38(23):1788-9.
- Kearney PM, Baigent C, Godwin J, Halls H, Emberson JR, Patrono C. Do selective cyclo-oxygenase-2 inhibitors and traditional non-steroidal anti-inflammatory drugs increase the risk of atherothrombosis? Meta-analysis of randomised trials. BMJ. 2006;332(7553):1302-8.
- Scott PA, Kingsley GH, Scott DL. Non‐steroidal anti‐inflammatory drugs and cardiac failure: meta‐analyses of observational studies and randomised controlled trials. Eur J Heart Fail. 2008;10(11):1102-7.
- Arfè A, Scotti L, Varas-Lorenzo C, Nicotra F, Zambon A, Kollhorst B, et al. Non-steroidal anti-inflammatory drugs and risk of heart failure in four European countries: nested case-control study. BMJ. 2016;354.
- Gislason GH, Rasmussen JN, Abildstrom SZ, Schramm TK, Hansen ML, Fosbøl EL, et al. Increased mortality and cardiovascular morbidity associated with use of nonsteroidal anti-inflammatory drugs in chronic heart failure. Arch Intern Med. 2009;169(2):141-9.